Таблица размеров плодного яйца по неделям беременности, причины отклонений
Содержание:
Патология желточного мешка
При проведении УЗИ врач может выявить такие состояния:
Желточный мешок не визуализируется
В норме желточный мешок определяется на УЗИ в период с 6 по 12 неделю. Отсутствие желточного мешка – неблагоприятный признак. Если столь важный орган по каким-то причинам рассасывается раньше времени, эмбрион перестает получать необходимые для его развития вещества. Нарушается синтез гормонов и ферментов, прекращается выработка красных клеток крови. При преждевременной редукции желточного мешка (до 12 недель) происходит самопроизвольный выкидыш. Сохранить беременность медикаментозными средствами не удается.
Отсутствие желточного мешка на УЗИ (с 6 по 12 неделю) считается одним из признаков регрессирующей беременности. Сердцебиение эмбриона при этом не определяется, его размеры не соответствуют сроку гестации. Лечение только хирургическое. При регрессирующей беременности проводится удаление плодного яйца и выскабливание полости матки.
Желточный мешок меньше нормы
Возможные варианты:
- Желточный мешочек определяется в виде рудиментарного образования.
- Размер желточного мешка не соответствует сроку беременности (меньше нормы).
Любая из этих ситуаций говорит о том, что началось преждевременное рассасывание желточного мешка. Если на момент редукции мешочка внутренние органы плода еще не сформированы и не способны полноценно функционировать, происходит гибель эмбриона и самопроизвольный выкидыш. В некоторых случаях сокращения матки и выкидыша после гибели эмбриона не происходит. Такое состояние носит название регрессирующая беременность.
Желточный мешок больше нормы
Основная причина такого симптома – неправильное определение срока беременности. Это возможно при нерегулярном менструальном цикле (на фоне различной гинекологической патологии или у кормящих мам). В этой ситуации врачу следует оценить размеры эмбриона и пересчитать срок беременности с учетом имеющихся данных.
Важный момент: изменение размеров, формы или плотности желточного мешка имеет значение только в комплексе с другими ультразвуковыми показателями. При выявлении любых отклонений следует оценить состояние эмбриона (локализация, размеры, сердцебиение). Если малыш растет и развивается в соответствии со сроком беременности, не никаких причин для беспокойства. Изменения желточного мешка в данном случае считаются индивидуальной особенностью, не влияющей на течение I триместра.
Екатерина Сибилева
Меня зовут Екатерина, и я врач акушер-гинеколог. Я умею не только лечить людей, но и писать об этом. Образование: ЮУГМУ, педиатрический факультет, специализация на кафедре акушерства и гинекологии.
Возможные патологии
Проводя УЗИ, врачи в первую очередь обращают внимание на форму и размеры желточного пузыря. Если при обследовании была выявлена неправильная форма и размеры мешочка, то это может указывать на присутствие всевозможных патологий и даже генетических отклонений
Нарушения визуализации

В норме желточный мешок визуализируется с 6 до 13 недели. Бывают редкие случаи, когда этот временный орган не отображается на экране ультразвукового аппарата в положенный срок или, наоборот, визуализируется, когда не должен. Причин этому может быть несколько:
- Если срок беременности маленький (менее 6 недель), то желточный пузырь может не отобразиться на экране аппарата УЗИ. В норме до 6 недель этого органа не видно, но зато плодное яйцо и его сердцебиение (5 неделя) уже есть. Именно этот факт может запутать врача и беременную.
- Если пузырь не визуализируется с 6 по 12 неделю беременности, то есть вероятность завершения беременности выкидышем или замиранием плода. Ультразвуковое исследование необходимо сделать повторно, чтобы исключить техническую ошибку предыдущего УЗИ или подтвердить патологию.
- Визуализация мешка после 12 недели – плохой признак. К этому времени желточный мешок должен начать редукцию, и в течение 13 недели полностью исчезнуть и уступить место уже сформированной плаценте. Если этот орган продолжает свое существование и не уменьшается, то велика вероятность угрозы и срыва беременности.
- Преждевременная редукция мешка (до 12 недели). Этот признак является неблагоприятным и тоже указывает на нарушения течения беременности, которая может закончиться срывом.
- Желточный пузырь есть, а эмбриона нет. Подобная ситуация бывает при замершей беременности, когда эмбрион не закладывается или гибнет на раннем сроке, и плодное яйцо остается пустым. В медицине такой случай называется анэмбриония. Желточный мешок при анэмбрионии может появиться, но сам зародыш нет.
Несоответствие размеров

Данная патология заключается в увеличенном или уменьшенном размере желточного мешка. Проблема считается опасной для беременности, но в то же время является субъективным признаком, который должен контролироваться врачом. В подобных случаях сперва проводится тройной тест, чтобы подтвердить или опровергнуть наличие аномалий. Тройной тест – исследование маркеров пороков развития и генетических нарушений плода: хорионический гонадотропин (ХГЧ), свободный эстриол (Е3) и альфа-фетопротеин (АФП). Диагностика также назначается при вялотекущей редукции желточного мешка после 12 недели. При серьезных патологиях и аномалиях эмбрионального развития назначаются крайние меры решения проблемы – аборт.
Что такое плодное яйцо
Плодное яйцо — это зародышевые оболочки и зародыш. Данный период беременности является ее первой стадией развития. А начинается все со слияния двух клеток – мужской и женской.
Дальше оплодотворенная яйцеклетка активно начинает делиться, вначале на две части, потом на четыре и так далее. Количество клеток, как и размер плода, растет постоянно. И вся группа клеток, которые продолжают процесс деления, осуществляет передвижение по маточной трубе к зоне своей имплантации. Данная группа клеток и является плодным яйцом.
Достигнув своей цели, плодное яйцо прикрепляется к одной из стенок матки женщины. Это происходит через неделю после оплодотворения. До этого времени плодное яйцо получает питательные вещества из самой яйцеклетке.
Плодное яйцо 2 недели после внедрения в полость матки, осуществляет питание набухшей слизистой этого детородного органа, который уже подготовлен к процессу развития и питания плода до времени образования плаценты.
Детское место, или плацента, создается из внешней оболочки плодного яйца на 3 неделе, которое в это время уже густо покрыто ворсинками. Данными ворсинками в месте закрепления плодного яйца уничтожаются небольшой участок слизистой оболочки матки, а также сосудистые стенки. Потом они заполняют его кровью и осуществляют погружение в подготовленное местечко.
Вообще, плодное яйцо является самым первым признаком нормально текущей беременности. Его можно рассмотреть на ультразвуковом исследовании уже после двух недель задержки менструации. Обычно в данном случае видно плодное яйцо 3-4 недели. Эмбрион же становится заметен только на 5 неделе беременности. Однако если врач диагностирует отсутствие эмбриона в плодном яйце 5 недели – другими словами, пустое плодное яйцо, тогда УЗИ через пару недель повторяют вновь.
Обычно в такой ситуации случае на 6-7 неделе плод и его сердцебиение начинают визуализироваться. Когда же плодное яйцо в 7 недель по-прежнему является пустым, это свидетельствует о неразвивающейся беременности
Помимо данного осложнения, на раннем сроке беременности могут появиться и другие – неправильное расположение плодного яйца, его неправильная форма, отслойки и прочие.
Именно по этой причине важно пройти ультразвуковое обследование как можно раньше, чтоб можно было изменить ситуацию, в случае, если она поддается коррекции. Поскольку в первом триместре (плодное яйцо до 10 недели) велика вероятность самопроизвольного выкидыша, отслойки и других патологий
Однако достаточно о грустном.
Плодное яйцо на 6 неделе и до этого срока беременности имеет овальную форму. И на ультразвуковом исследовании обычно производится оценивание внутреннего его диаметра – СВД плодного яйца. Так как размер плодного яйца 7 недель или на другом сроке беременности является величиной вариабельной, то есть погрешность в выявлении срока беременности по этому фетометрическому показателю.
В среднем подобная погрешность составляет 10 дней. Срок беременности обычно определяется не только по данному показателю, но также используется значения копчико-теменного размера плода и прочие показатели, которые также очень важны
Что такое желточный мешок?

Желточный или гестационный мешок представляет собой кругообразный пузырёк, прикреплённый к набрюшной полости эмбриона. Внутри мешочка находится жизненно необходимый желток, который играет важнейшую роль в развитии плодного яйца в период плацентации.
Этот орган имеется у многих млекопитающих, птиц, рыб и головоногих моллюсков на ранних этапах развития и сохраняется на протяжении всей жизни в виде кистообразного отростка в кишечнике с оставшимся желтком.
Основные функции желточного мешка
Без этого маленького пузырька невозможно полноценное развитие плодного яйца. Он берёт на себя много функций, в число которых входит питание и дыхание эмбриона, пока соответствующие для этого органы отсутствуют.
Кроме питания и дыхания мембранная оболочка с желтком, выполняет обязанность первичной системы кровообращения, по которой и осуществляется перенос кислорода и питательных веществ к эмбриону.
Желточный мешок при беременности
Гестационый мешок является подтверждением здоровой маточной беременности. При внематочной гестации эта мембранная оболочка не визуализируется. «Мешочек» появляется на второй неделе эмбрионального развития и оберегает плод почти до конца первого триместра, пока другие органы не начали свою работу.
Между пятой и шестой неделями мешочек должен хорошо прослеживаться на ультразвуковом УЗИ. Это один из важных критериев правильного развития эмбриона. Средний диаметр мембранной оболочки равен 5 мм.
Между седьмой и десятой неделями размеры пузырька по норме достигают до 6 мм в диаметр.
После 10 недели желточный мешок постепенно заканчивает свою деятельность и обязательно должен уменьшаться в размерах. К началу второго триместра функцию питания и дыхания берёт на себя, полностью сформировавшаяся, плацента, а желточная мембрана вбирается в полость плода и на её месте остаётся только небольшой отросток в области пуповины.
Нормы желточного мешка по неделям
Гестационный мешок появляется на второй недели после зачатия плода, на мониторе ультразвукового УЗИ он просматривается только на пятой и шестой неделе. В ходе исследований врачи определили нормы диаметра желточного мешка по срокам развития эмбриона. Эти нормы считаются признаками благоприятной беременности:
- На пятой неделе — 3 мм.
- На шестой неделе — 3 мм.
- На седьмой неделе — 4 мм.
- На восьмой неделе — 4,5 мм.
- На девятой неделе — 5 мм.
- На десятой неделе — 5,1 мм.
- На одиннадцатой неделе — 5,5 мм.
- На двенадцатой неделе — 6 мм.
- На тринадцатой неделе — 5,8 мм.
После 10-12 недели гестационный пузырь начинает уменьшаться в размерах.
О чём говорит не визуализация желточного мешка?
Современная аппаратура позволяет на любом сроке заметить и снизить риск появления осложнений при беременности. Если на промежутке между шестью и десятью неделями при исследовании желточный «пузырёк» не визуализируется, то это говорит о неблагоприятном течении беременности. Потому что по этому органу можно точно оценить состояние развития эмбриона.
Отсутствие гестационного мешка — это признак замершей или неразвивающейся беременности. При замершей беременности необходима срочная чистка полости матки, но необходимо провести сначала повторные исследования через 7 дней, чтобы убедиться в точности диагноза.
Неразвитый гестационный мешок у плодного яйца часто говорит о нехватке гормона прогестерона. Своевременное лечение препаратами, имеющие в составе прогестерон, позволяет сохранить плод и избежать последующих осложнений.
О чём говорит увеличение и уменьшение
Небольшие отклонения от нормы в размерах желточного мешка не являются показателем какой-либо патологии или угрозы плоду.

Запоздалое уменьшение к концу первого триместра говорит о медленном рассасывании уже ненужного органа. Дополнительное исследование необходимо через 7 дней, чтобы убедиться в отсутствии отклонений в развитии плода. Если патологий нет и все остальные показатели в норме, то причин для беспокойства тоже нет. При обнаруженных отклонениях рекомендуется чистка полости матки. Чем меньше срок, тем безопаснее для здоровья матери.
Увеличение размера желточного мешка свыше нормы также не свидетельствует сразу об имеющейся патологии. Требуется диагностика для установления возможных причин. Приём некоторых лекарств, неправильное питание и стресс могут стать поводом для увеличения в диаметре желточного мешка. Или просто индивидуальной особенностью, которая не предвещает никакой угрозы плоду. Врач должен провести повторное УЗИ для уточнения и подтверждения диагноза.
Увеличение, уменьшение, неправильная форма или уплотнение оболочки с питательным желтком от установленных норм имеют значение только вместе с нарушениями других показателей.
Что такое плодное яйцо
Плодное яйцо – это зародышевые оболочки и зародыш. Данный период беременности является ее первой стадией развития. А начинается все со слияния двух клеток – мужской и женской.
 Дальше оплодотворенная яйцеклетка активно начинает делиться, вначале на две части, потом на четыре и так далее. Количество клеток, как и размер плода, растет постоянно. И вся группа клеток, которые продолжают процесс деления, осуществляет передвижение по маточной трубе к зоне своей имплантации. Данная группа клеток и является плодным яйцом.
Дальше оплодотворенная яйцеклетка активно начинает делиться, вначале на две части, потом на четыре и так далее. Количество клеток, как и размер плода, растет постоянно. И вся группа клеток, которые продолжают процесс деления, осуществляет передвижение по маточной трубе к зоне своей имплантации. Данная группа клеток и является плодным яйцом.
Достигнув своей цели, плодное яйцо прикрепляется к одной из стенок матки женщины. Это происходит через неделю после оплодотворения. До этого времени плодное яйцо получает питательные вещества из самой яйцеклетке.
Плодное яйцо 2 недели после внедрения в полость матки, осуществляет питание набухшей слизистой этого детородного органа, который уже подготовлен к процессу развития и питания плода до времени образования плаценты.
Детское место, или плацента, создается из внешней оболочки плодного яйца на 3 неделе, которое в это время уже густо покрыто ворсинками. Данными ворсинками в месте закрепления плодного яйца уничтожаются небольшой участок слизистой оболочки матки, а также сосудистые стенки. Потом они заполняют его кровью и осуществляют погружение в подготовленное местечко.
Вообще, плодное яйцо является самым первым признаком нормально текущей беременности. Его можно рассмотреть на ультразвуковом исследовании уже после двух недель задержки менструации. Обычно в данном случае видно плодное яйцо 3-4 недели. Эмбрион же становится заметен только на 5 неделе беременности. Однако если врач диагностирует отсутствие эмбриона в плодном яйце 5 недели– другими словами пустое плодное яйцо, тогда УЗИ через пару недель повторяют вновь.
Обычно в такой ситуации случае на 6-7 неделе плод и его сердцебиение начинают визуализироваться. Когда же плодное яйцо в 7 недель по-прежнему является пустым, это свидетельствует о неразвивающейся беременности
Помимо данного осложнения, на раннем сроке беременности могут появиться и другие – неправильное расположение плодного яйца, его неправильная форма, отслойки и прочие.
Именно по этой причине важно пройти ультразвуковое обследование как можно раньше, чтоб можно было изменить ситуацию, в случае, если она поддается коррекции. Поскольку в первом триместре (плодное яйцо до 10 недели) велика вероятность самопроизвольного выкидыша, отслойки и других патологий. Однако достаточно о грустном.
Однако достаточно о грустном.
Плодное яйцо на 6 неделе и до этого срока беременности имеет овальную форму. И на ультразвуковом исследовании обычно производится оценивание внутреннего его диаметра – СВД плодного яйца. Так как размер плодного яйца 7 недель или на другом сроке беременности является величиной вариабельной, то есть погрешность в выявлении срока беременности по этому фетометрическому показателю.
В среднем подобная погрешность составляет 10 дней. Срок беременности обычно определяется не только по данному показателю, но также используется значения копчико-теменного размера плода и прочие показатели, которые также очень важны
Давайте рассмотрим возможности вышеперечисленных методов.
ХГЧ (Хорионический гонадотропин человека) — гормон, который выделяется клетками плаценты. На 5 — 6 день после овуляции и оплодотворения он определяется в крови женщины. ХГЧ состоит из двух частиц: α и β -субъединицы. У беременных определяют только β -субъединицу. Таким образом, можно подтвердить наличие беременности, начиная с 3й акушерской недели. Следует помнить, что срок беременности всегда считается в неделях, от первого дня последней менструации. Уровень β ХГЧ удваивается каждые два дня (приблизительно 40 — 48 часов) , достигая своего максимума на 8 — 10 неделе беременности. Повышение концентрации β ХГЧ в пределах референтных значений свидетельствует о нормально развивающейся беременности.
При подозрении на патологию развития беременности раннего срока или для подтверждения прогрессирования беременности рекомендовано определение концентрации β ХГЧ в крови с интервалом в один день. Однако, следует помнить о том, что беременность может развиваться вне полости матки
Поэтому, крайне важно пройти ультразвуковое исследование
Ультразвуковая диагностика с использованием трансвагинального датчика позволяет определить наличие плодного яйца в полости матки размером около 2мм, что приблизительно соответствует сроку 4 недели + 3 дня. Необходимо рассмотреть вопрос безопасности трансвагинального исследования. По данным Американского Института по Изучению Ультразвука в Медицине (AIUM), ультразвуковые колебания ниже 50 Дж/см не оказывают подтвержденного биологического эффекта и могут считаться безопасными. На практике трансвагинальные датчики имеют рабочую частоту 5−6,5 МГц, что значительно ниже безопасного предела.
Для достоверного подтверждения маточной беременности наличия округлого образования в полости матки размером 2мм не достаточно — необходимо визуализировать части зародышевых структур. Желточный мешок, который является зародышевой структурой, появляется на сроке беременности 5 — 6 недель и имеет диаметр около 3мм. Наличие желточного мешка в плодном яйце в полости матки позволяет достоверно поставить диагноз маточной беременности.

В совокупности анализ крови на содержание β ХГЧ и ультразвуковая диагностика позволяют выявить патологии развития беременности раннего срока. При наличии внематочной беременности концентрация β ХГЧ будет расти в пределах референтных значений, но плодное яйцо в полости матки визуализироваться не будет. В случае замершей маточной беременности плодное яйцо не соответствует сроку беременности, а уровень β ХГЧ в крови снижается.
По статистике, 80 — 85% от всех диагностированных беременностей протекают без вышеперечисленных патологий. К их числу относятся сохраненные беременности, угроза прерывания которых была выявлена при своевременном обращении к врачу.
В нашем центре Вы можете пройти обследование с использованием современного оборудования и получить консультацию специалиста. Желаем Вам крепкого здоровья!
Почему развиваются 2 плодных яйца в матке?
Одна из самых частых разновидностей многоплодности — это зачатие и рождение двойни. Она развивается как результат одного из двух возможных процессов:
1) одновременное попадание разных сперматозоидов в две яйцеклетки и их оплодотворение.
2) развитие двух зигот из одного и того же яйца.
В первом случае результатом отдельного оплодотворения становятся две вполне самостоятельных зиготы, а тип такой беременности получил название «бизиготная». К такому типу относится около 65% от всех многоплодных случаев.
В случае отдельного развития эмбрионов двойню по характерным признакам можно назвать так:
- Монозиготная (развивающаяся из одной и той же зиготы).
- Бихоральная (имеет две плаценты).
- Биамниотическая (имеет сразу два плодных пузыря).
Причины уменьшения КТР
Неразвивающаяся беременность
Данная патология подтверждается отсутствием движения и сердцебиения у плода. Однако это возможно оценить только у эмбриона, если КТР превышает 6 мм. Если копчико-теменной размер больше 6 мм и сердцебиение не определяется, то исходя из ситуации рекомендуется или повторное УЗИ через 5-7 дней, или экстренное оперативное вмешательство.
Позднее оплодотворение ввиду более поздно наступившей овуляции
Это возможно, например, при наступлении беременности в короткий срок после отмены гормональных контрацептивов. Для подтверждения данной причины необходимо провести контрольное УЗИ через 10-14 дней с определением КТР для более точного определения срока беременности.
Нарушение гормонального фона матери
Чаще это вызвано дефицитом прогестерона. При отсутствии адекватного назначения заместительной терапии возможно прерывание беременности на ранних сроках. Для диагностики используется лабораторные методы определения уровня гормонов.
Инфекционные заболевания у матери
Особенно это характерно для инфекций урогенитального тракта (хламидийная, микоплазменная инфекции). В связи с этим, необходимо проводить обследование на инфекции, передающиеся половым путем беременных женщин, а так же проведение необходимой антибактериальной терапии в допустимые сроки.
Генетические заболевания
Например, синдром Дауна, Шерешевского-Тернера, Патау. При подозрении на данную патологию необходимо проводить биохимическое обследование беременных. При выявлении изменений в результатах УЗИ и биохимических анализах рекомендовано проведение амниоцентеза (забор околоплодной жидкости во время пункции для дальнейшего исследования) или кордоцентеза (забор пуповинной крови). Однако, в связи с инвазивностью метода, необходимо согласие беременной женщины на проведение данного исследования.
Патология матки
В частности, миома матки, изменения в следствие предшествующих абортов и выкидышей. На данную причину указывают данные анамнеза и предыдущих УЗИ.
Развитие многоплодной беременности. При такой патологии так же возможно несоответствие полученным значениям КТР данным из таблицы, но это не является патологией.
Объем обследования, необходимый при выявлении отклонения КТР от нормы, индивидуален в каждом случае и определяется не только данными УЗИ, но и данными анамнеза, клиническими данными.
Определение гормонального фона, обследование на наличие инфекций передающихся половым путем, исключение хромосомных заболеваний. Пока проводится обследование, необходимо проводить ультразвуковое исследование в динамике, но нецелесообразно проводить его чаще, чем через 5 дней.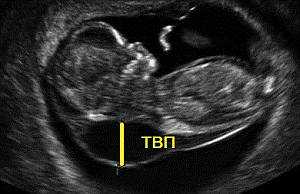
Помимо определения копчико-теменного размера, во время проведения скринингового ультразвукового исследования, определяются и другие важные показатели:
- Наличие сердцебиения и их частота.
- Толщина воротникового пространства (как косвенный маркер синдрома Дауна, оценивается в сроке до 13 недель).
- Желточный мешок, его наличие, толщина (определяется до 12 недель, важен в диагностике не развивающейся беременности).
- Хорион, его расположение и структура (информация о расположении плаценты в последующем, наличии внутриутробной инфекции и резус-конфликта).
Нормы всех этих показателей так же зависят от срока и имеют установленные табличные значения.
Проведение исследования на аппаратах высокого и экспертного класса специалистами, прошедшими специальное обучение, позволяет получить достоверное заключение, на котором основана дальнейшая тактика ведения беременности. Они так же решают сколько и в какой срок дополнительных ультразвуковых исследований необходимо провести при подозрении на патологическое течение беременности.