Плацента: строение, функции, зрелость, гиперплазия, предлежание, отслойка
Содержание:
- Как растет плацента. Степени зрелости плаценты
- Как работает плацента
- Предлежание плаценты
- Когда формируется плацента при беременности, норма и патология развития
- Эмбрион 1 неделя
- Полезные свойства Лаеннек
- Происхождение
- Функции плаценты
- Эмбрион 16 недель -19 недель
- Гипоплазия плаценты
- Плацента: когда формируется и её структура
- Противопоказания для приема Лаеннек
- Как формируется плацента во время беременности: на каком сроке образуется
- Причины низкого прикрепления плаценты
- Выполняемые функции
- Низкое прикрепление и предлежание плаценты
- Патологии
- Положение плаценты
- Что происходит с плацентой после родоразрешения
- Точка отсчёта: как узнать, когда началась беременность
- УЗНАТЬ И ПОБЕДИТЬ!
- Отделение последа
Как растет плацента. Степени зрелости плаценты
Уже на третьей неделе беременности, когда начинает биться сердце ребенка, питательные вещества поступают к нему именно через формирующуюся плацентарную структуру, которая растет параллельно с малышом. При нормально протекающей беременности плацента располагается на задней или (несколько реже) на передней стенке матки. До 6 недель это, собственно, еще не плацента, а хорион, окружающий плодное яйцо. Четкая структура у плаценты появляется только к 12 неделе беременности, а полностью формируется она только на 15-16-й неделе. Вплоть до 36-й недели беременности вместе с ростом ребенка растет и плацента; и только к 36 неделе, за месяц до родов, она достигает полной функциональной зрелости. К этому моменту она весит около полукилограмма, имеет диаметр от 15 до 18 сантиметров и толщину 2-3 сантиметра.
В соответствии с этими стадиями различают четыре (4) степени зрелости плаценты:
До 30 недель нормой является нулевая степень зрелости плаценты.
Как работает плацента
Между плодовой и материнской частью плаценты (тем самым децидуальным слоем) — находятся наполненные материнской кровью «чашечки». Они образованы тянущимися к ним пупочными кровеносными сосудами плода – дробясь и ветвясь, они образуют сплетение из тончайших ворсинок, которые и образуют стенку «чашечки».
Питательные вещества переходят под действие осмотического давления, они как бы «просачиваются» сквозь стенки сосудиков. Именно поэтому возникает «плацентарный барьер» — что-то «проходит» от матери к ребенку, а какие-то вещества остаются только в крови матери. Итак, что отправляется к ребенку?
В первую очередь через плаценту происходит газообмен: кислород , растворенный в крови, переходит из материнской крови к плоду, а углекислый газ возвращается назад, от ребенка к матери.
Во-вторых, через плаценту малыш получает питательные вещества, необходимые для роста.
К счастью, ребенку достается и материнские антитела, защищающие плод от инфекций. В то же время плацента задерживает клетки иммунной системы матери, которые могли бы опознать плод как «чужеродный объект» и запустить реакцию отторжения.
Наконец, плацента синтезирует целый ряд гормонов, необходимых для сохранения беременности — хорионический гонадотропин человека (ХГЧ, по уровню которого в крови и устанавливают факт беременности), плацентарный лактоген, пролактин и многие другие.
Плацента (послед) рождается в течение часа после родов
Ее состояние важно для врача, поэтому ее внимательно обследуют: по ней можно судить о течении беременности, определить, были ли отслойки или инфекционные процессы
Одно из осложнений родов – неполное рождение плаценты, когда она (целиком или частично) плотно врастает в стенку матки. Это может вызвать опасное для жизни роженицы кровотечение, а пропущенный врачом небольшой кусочек плаценты, оставленный в матке, может стать причиной инфекционного заболевания.
Плацента в ходе беременности: что важно знать
К сожалению, плацента не всегда справляется со своими функциями на протяжении всей беременности. Причинами для этого могут быть:
Отслойка плаценты. Одно из наиболее опасных явлений, когда плацента, плотно сцепленная со стенкой матки, начинает в буквальном смысле «отваливаться» от нее. При масштабной отслойке плаценты ребенок может погибнуть в течение считанных минут, так что если к этому моменту ребенок уже жизнеспособен, врачи обычно прибегают к экстренному кесареву сечению.
Плацентарная недостаточность. Появляется при неудачном креплении плаценты в полости матки, нарушениях в ее структуре и размерах, что ухудшает снабжение ребенка жизненно необходимыми веществами.
Преждевременное старение плаценты – когда плацента развивается быстрее, чем ребенок и в конце беременности заканчивает функционировать раньше, чем малыш готов к родам.
Предлежание плаценты
Еще одно серьезное осложнение беременности, связанное с расположением плаценты в нижних отделах матки. Вообще когда в начале беременности фиксируют такое место крепления плаценты, это еще ни о чем не говорит: размеры матки сильно меняются, ее стенки растягиваются, так что во второй половине беременности плацента вместе со стенками поднимается вверх. Однако иногда она частично или полностью перекрывает область внутреннего зева и, соответственно, мешает ребенку родиться естественным путем.
Состояние плаценты оценивают при помощи ультразвукового обследования; оно дает множество полезной информации о размере, толщине, внутренней структуре и месте крепления плаценты. На основании результатов УЗИ-обследования врач принимает те или иные решения относительно ведения беременности.
3.02.2014
Автор Екатерина Ершова
Когда формируется плацента при беременности, норма и патология развития
В данной статье мы поговорим о том, что собой представляет и когда формируется плацента при беременности. Ответим на многие вопросы, которые задают женщины в интересном положении. Мы постараемся уделить больше внимания строению органа, его развитию и патологиям.

Важно запомнить всем женщинам, что еще в самом начале беременности в организме начинается становление системы, которую принято называть «мать-плацента-плод». Во сколько недель формируется плацента при беременности? Какие функции выполняет? Все это вы сможете узнать из предложенной вашему вниманию статьи
Данный орган является неотъемлемым элементом, ведь плацента, имеющая сложное строение, играет жизненно важную роль в развитии и формировании будущего ребенка.
Эмбрион 1 неделя
Зигота всё ещё находится в маточной трубе на пути в матку. Маточные трубы выстланы ворсинками, двигающими яйцеклетку в сторону матки. Если в течение определённого времени зигота не попадёт в матку, она может прикрепиться к стенке маточной трубы. В этом случае говорят о внематочной беременности – опасном для здоровья и жизни состояния.
Во время оплодотворения сперматозоид приносит свои 23 хромосомы, которые соединяются с 23 хромосомами в яйцеклетке. Причем в зависимости от того, будет ли сперматозоид содержать в себе Х или У хромосому, зависит пол будущего ребёнка.
После оплодотворения и образования зиготы проходит около 30 часов. Оплодотворённая яйцеклетка начинает делиться. Этот процесс называется дробление, так как при незначительном увеличении объёма число клеток растёт в геометрической прогрессии и их размер уменьшается. Из 1 образуется 2, из 2 получается 4 и т.д. С увеличением массы клеток гаструла превращается в морулу. Морула выглядит как шаровидное скопление клеток. К 7 дню после оплодотворения морула превращается в бластулу. В центре зародыша появляется полость, заполненная жидкостью, или бластоцель. Бластула попадает в полость матки и погружается в слизистый слой. Этот процесс называется имплантацией и проходит с участием внешней оболочки бластулы, которая называется трофобласт. После имплантации клетки трофобласта начинают продуцировать хорионический гонадотропин – важный гормон, поддерживающий беременность. Хорионический гонадотропин можно определить в моче, где его присутствие определяется с помощью экспресс теста на беременность. К концу первой недели размер эмбриона всего 0.3 мм.
Полезные свойства Лаеннек
Изначально, еще на этапе производства, эссенцию позиционировали как мощный иммуномодулятор, иммуностимулятор и гепатопротектор за счет стимуляции регенеративных функций в организме. Физиологические процессы активизируются на клеточном уровне. В качестве комплексной терапии, он помогает вывести токсины, обеспечивает противовоспалительный, метаболический эффект.
Далее в ходе исследований были выявлены:
-
антифибротическое действие;
-
повышение адаптационных возможностей центральной нервной системы;
-
снижение активности негативных изменений, возникающих на фоне свободных радикалов.
Происхождение
Laennec – инновационное лекарственное средство из фармакотерапевтической группы иммуномодуляторов и гепатопротекторов. Оно предназначено для инъекций и изобретено еще в 1956 году ученым Хиэда Кэнтаро. В этот период Поднебесной все силы «великих умов» были направлены на поиск наиболее эффективных лекарств для печени среди пострадавших от ядерных бомбардировок в городах Хиросима и Нагасаки в 1945 году.
Благодаря внедрению уникальных технологий в процессе изобретения удалось получить идеально очищенный, стабильный состав, который успешно прошел испытания на токсичность, пирогенность, стерильность и вирус-безопасность
При этом важно отметить, что в нем полностью сохранены все биологические компоненты низкомолекулярной массы, а присутствие гормонов и стволовых клеток исключено. За счет таких особенностей Лаеннек начали использовать в составе комплексного лечения.
Безопасность препарата доказана 60-летним опытом применения. Производство находится в Японии под государственным контролем, курируется и дотируется департаментом, так как в стране плацентарная терапия включена в программу национального медицинского страхования.
В России Laennec появился более 10 лет назад и был зарегистрирован в качестве гепатопротектора (2003 г.), а затем как иммуномодулятор (в 2009 году). Также в этот период он активно начал применяться в косметологии микроинъекционным способом для anti-age терапии лица и тела, для лечения кожи головы и восстановления волос. Учитывая широкий спектр воздействия врачи выделили несколько способов, как часто повторять курс процедур, и как хранить Лаеннек.

Функции плаценты
Как говорилось выше, плацента — уникальный орган женского организма, который образуется только на время вынашивания малыша. Её появление в этот период жизни женщины не является случайным, так как плацента выполняет большое количество важных функций, которые обеспечивают нормальное течение беременности.
Функции плаценты:
- защитная. Оберегает малыша от внешних воздействий. Плацентарный барьер препятствует смешению крови матери и ребёнка и тем самым предотвращает образование резус-конфликта. А также не допускает попадание материнских антител к плоду;
- гормональная. Плацента вырабатывает более 15 гормонов, которые обеспечивают благополучное течение беременности;
- дыхательная. Снабжает организм малыша необходимым для нормальной жизнедеятельности кислородом;
- выводительная. Способствует выведению продуктов жизнедеятельности плода в организм матери;
- функция питания. Именно через плаценту организм плода получается все необходимые витамины и полезные вещества, необходимые для его полноценного роста и развития.
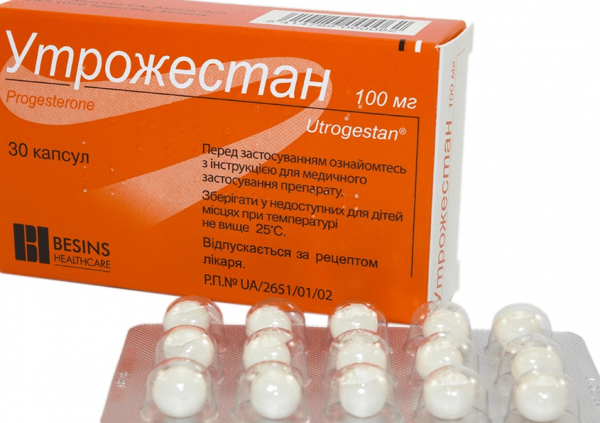
Уторжестан — достаточно дорогостоящий гормональный препарат, который назначают во время беременности при угрозе выкидыша или преждевременных родов
Эмбрион 16 недель -19 недель
На пальчиках появились ноготки. Вкусовые сосочки на языке могут чувствовать вкус, рецепторы в носу могут различать запах. Продукты, употребляемые мамой, могут нравиться или не нравиться. Полностью сформированные ушки дают возможность слышать звуки. В том числе и сердцебиение мамы. Последние исследования привели к оригинальному практическому применению – для новорождённых детей делают мягкие игрушки, которые воспроизводят материнское сердцебиение. Считают, что спокойное размеренное сердцебиение успокаивает малыша. Старайтесь не нервничать. Глаза начинают различать свет.
И конечно, в этот период мамы начинают чувствовать шевеления ребёнка внутри себя. Возникает обратная связь с матерью. Малыш может спать и бодрствовать, это заметно по периодам, когда шевелений не чувствуется. Рост малыша 20 см вес до 250 гр.
Гипоплазия плаценты
Уменьшение размеров или утоньшение плаценты на медицинском языке носит название «гипоплазия плаценты». Этого диагноза не стоит пугаться, т.к. он встречается достаточно часто. На плод влияет только существенное уменьшение диаметра и толщины плаценты.
Существенно уменьшенная плацента, маленькое детское место, встречается нечасто. Такой диагноз ставится, если уменьшение размеров существенно по сравнению с нижней границей нормы для размера плаценты в данном сроке беременности. Причины этого вида патологии пока не выяснены, но по данным статистики, обычно маленькая плацента сопряжена с развитием тяжелых генетических отклонений у плода.
Хотелось бы сразу сделать оговорку, что диагноз «гипоплазия плаценты» не ставится по данным одного УЗИ, он может быть выставлен только в результате длительного наблюдения за беременной. Кроме того, всегда стоит помнить и о том, что могут существовать индивидуальные отклонения размеров плаценты от стандартных, общепринятых нормальных величин, которые не будут считаться патологией для каждой конкретной беременной женщины в каждую ее беременность. Так, для маленькой и субтильной женщины плацента по размерам должна быть меньше, чем для крупной и рослой. Кроме того, нет стопроцентного доказательства зависимости гипоплазии плаценты и наличия генетических нарушений у плода. Но при постановке диагноза «гипоплазия плаценты», родителям будет рекомендовано прохождение медико-генетического консультирования.
В течение беременности может происходить вторичное уменьшение плаценты по размерам, которое может быть связано с воздействием различных неблагоприятных факторов во время вынашивания малыша. Это могут быть хронические стрессы или голодание, употребление алкоголя или курение, наркомания. Также причинами недоразвития плаценты во время беременности могут стать гипертония у матери, резкое обострение хронической патологии, или развитие во время беременности некоторых острых инфекций. Но на первых местах при недоразвитии плаценты стоит гестоз с развитием сильных отеков, повышенным давлением и появлением белка в моче.
Случаются изменения в толщине плаценты. Истонченной считается плацента, которая имеет недостаточную массу при вполне нормальных для ее сроков размерах. Зачастую такие тонкие плаценты встречаются при врожденных пороках плода, и дети рождаются с проявлениями фето-плацентарной недостаточности, что дает серьезные проблемы со здоровьем новорожденного. Но в отличие от первично гипоплазированной плаценты такие дети не ассоциируются с рисками развития слабоумия.
Иногда образуется пленчатая плацента – она очень широкая и очень тонкая, имеет размеры до 40 см в диаметре, практически в два раза больше, чем в норме. Обычно причиной развития подобной проблемы является хронический воспалительный процесс в эндометрии, что приводит к дистрофии (истощению) эндометрия.
Плацента: когда формируется и её структура
Плацента — жизненно важный орган женщины во время вынашивания малыша, который начинает формироваться с самого начала прикрепления плодного яйца к матке и активно действует на протяжении всех девяти месяцев беременности. Плацента считается полностью сформированной к концу 12 недели беременности, но ввиду индивидуальных особенностей организма каждой женщины процесс формирования может продлиться вплоть до 15 — 16 недель. При благополучном течении беременности плацента увеличивается в размерах вместе с ростом малыша. Более того, в первые три месяца её рост опережает рост ребёнка. Ближе к 38 неделе прекращается развитие ворсинок и кровеносных сосудов плаценты и она считается зрелой.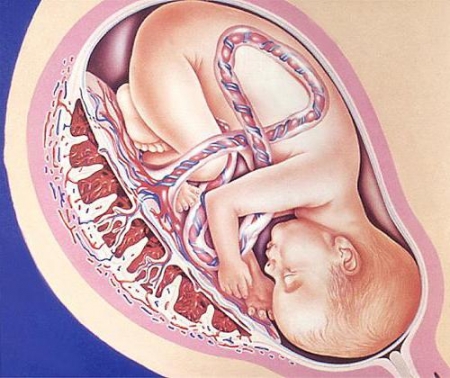
Организм малыша соединён с организмом матери при помощи пуповины
Структура плаценты
В литературе плаценту часто называют «детским местом». По форме она напоминает круглую лепёшку, от которой отходит канатик — так называемая, пуповина. В норме плацента крепится ко дну матки по задней или передней стенке, при этом её нижний край находится не ниже семи сантиметров над внутренним зевом.
Формирование плаценты начинается с того момента, как на поверхности хориона (внешней оболочке плодного яйца) начинают образовываться ворсинки с кровеносными сосудами, которые проникают в стенки матки с одной стороны, с другой — начинает формироваться пуповина, которая обеспечивает нормальную жизнедеятельность и обмен веществ малыша. По пуповине проходит две артерии и одна вена. По артериям питательные вещества и кислород поступают от матери к плоду, по венам происходит выход продуктов жизнедеятельности плода.
По своей структуре зрелая плацента напоминает диск диаметром приблизительно 20 сантиметров и с толщиной стенки 2, 5 — 3,5 сантиметра. Обычно к концу беременности плацента весит плюс — минус 600 грамм. Одна сторона «диска» направлена к материнской стороне и имеет шероховатую поверхность и тёмно-красный окрас, другая — к плодной и покрыта амниотическим слоем.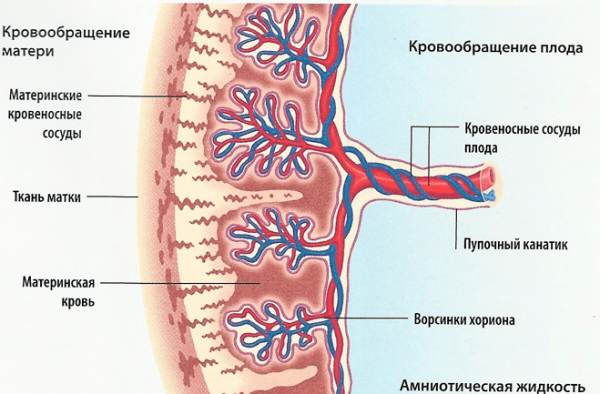
Плацента включает две поверхности: материнсую и плодную
Основная структурная часть плаценты — ворсинки, которые вместе с развитием плода разветвляются и напоминают своеобразные деревья. По этим ворсинкам циркулирует кровь малыша, а снаружи они омываются кровью матери. Между этими двумя кровеносными системами (мамы и ребёнка) находится мембрана, так называемый, плацентарный барьер.
Противопоказания для приема Лаеннек
На протяжении всего периода активного применения японского плацентарного препарата в медицине и косметологии наблюдается хорошая переносимость среди различных групп пациентов, в том числе среди участников старшего возраста. Доля аллергической реакции составляет менее 0,4% от всех зарегистрированных случаев. При этом врачи тщательно отбирают претендентов и собирают полный анамнез. Среди ограничений к введению инъекции производитель выделяет:
-
беременность и грудное вскармливание;
-
несовершеннолетний возраст;
-
повышенная чувствительность к компонентам в составе.
При этом инъекционная косметология успешно комбинируется и помогает добиться пролонгации результата от филлеров и мезонитей, сочетается с миорелаксантами на ботуотоксиновой основе, а также не вызывает негативных последствий при проведении косметологических аппаратных и терапевтических процедур.
Как формируется плацента во время беременности: на каком сроке образуется
Формирование плаценты при беременности начинается со второй недели после зачатия. Клетки хориона образуют выросты, которые прорастают в матку с одной стороны, а с течением внутриутробного развития, другая сторона направляется к плоду.
В процессе формирования появляется пуповина с наличием двух артерий для питания и поступления кислорода, а также возникает венозный сосуд, чтобы выводить продукты жизнедеятельности ребенка.
На протяжении двух месяцев происходит зарождение мембраны. Эмбрион на этой стадии производит питание посредством резервов яйцеклетки. Уже на 9-ой неделе эмбриональный орган начинает регулировать обмен веществ.
На сроке 12-ти недель плацента завершает свое формирование, но, в связи с индивидуальными особенностями организма женщины, 16-ая неделя также считается нормой развития.
В последующем периоде оболочка растет и набирает массу совместно с плодом. К 36-37 неделям она находится на пике своего формирования, диаметр доходит до 18 см, а толщина около 4 см. После этого срока начинается старение, подготовка к родовой деятельности и окончательное отторжение в период появления новорожденного.
Причины низкого прикрепления плаценты
Почему бывает низко расположена плацента? Причин много. Условно их делят
на врожденные и приобретенные — из-за перенесенных болезней, операций,
абортов.
К причинам низкого прикрепления плаценты относят:
- аномалию развития внутренних половых органов женщины;
- возраст более 30 лет;
- воспалительные заболевания слизистой матки и органов малого таза;
- наличие заболеваний, передающихся половым путем;
- ранее перенесенные операции на репродуктивных органах;
- новообразования в матке;
- многоплодную беременность;
- большое число родов;
- роды с кровотечением и отделением плаценты;
- искусственное прерывание беременности (аборты)
Выполняемые функции
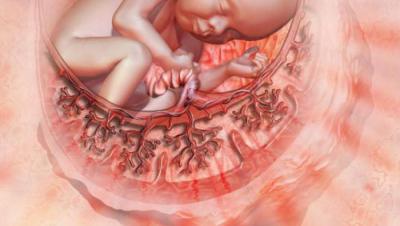
Когда формируется плацента при беременности, предполагается выполнение ею некоторых важных функций. Основная – поддержание нормального хода беременности, обеспечение роста ребенка. Функции:
Вы узнали, на каком сроке формируется плацента при беременности, какие функции ей выполняются, теперь коротко поясним каждую из них. Первая, защитная, означает, что она оберегает малыша от окружающей среды. Вторая – выработка ряда гормонов (эстроген, лактоген, прогестерон и так далее), транспортировка гормонов от мамы к малышу. Дыхательная – обеспечение газообмена. Питательная – доставка питательных веществ. Иммунная – подавление конфликта организма матери и ребенка.
Низкое прикрепление и предлежание плаценты
В идеале плацента должна располагаться в верхней части матки. Но существует ряд факторов, которые препятствуют нормальному расположению плаценты в полости матки. Это могут быть миомы матки, опухоли стенки матки, пороки ее развития, множество беременностей в прошлом, воспалительные процессы в матке или аборты.Низко расположенная плацента требует более внимательного наблюдения. Обычно в течение беременности она имеет тенденцию подниматься. В этом случае препятствий для естественных родов не будет. Но случается, что край плаценты, ее часть или целиком вся плацента перекрывает внутренний зев матки. При частичном или полном перекрытии плацентой зева матки естественные роды невозможны. Обычно при аномальном расположении плаценты проводят кесарево сечение. Такие неправильные положения плаценты называют неполным и полным предлежанием плаценты.
На протяжении беременности у женщины с предлежанием плаценты могут возникать кровотечения из половых путей, что приводит к возникновению анемии, гипоксии плода. Наиболее опасна частичная или полная отслойка плаценты, которая ведет к гибели плода и угрозе для жизни матери. Беременной необходим полный покой, в том числе и сексуальный, нельзя заниматься физическими упражнениями, купаться в бассейне, много гулять и работать.
Патологии
К сожалению, аномалии в развитии и формировании плаценты встречаются в акушерской практике достаточно часто. Такие состояния существенно ухудшают прогноз течения беременности. Возникающие дефекты в строении плаценты способствуют и ухудшению кровотока, который необходим для полноценного внутриутробного развития малыша.
В настоящее время известно довольно много различных патологий плаценты. Одним из наиболее опасных из них является сильное приращение плацентарной ткани к маточной стенке. Казалось бы, чем сильнее плацента «врастает» в эндометрий, тем надежнее должна быть фиксация, но на самом деле это не совсем так.

Сильное приращение плаценты к маточной стенке опасно развитием проблем с ее отделением при родах. В такой ситуации рождение ребенка, как правило, протекает нормально, а рождение последа задерживается. Такая клиническая ситуация может быть опасна развитием массивного маточного кровотечения.
При сильном приращении плацентарной ткани к стенке матки требуется проведение хирургического гинекологического вмешательства. В этой ситуации врачи целенаправленно отделяют плаценту от маточных стенок.
Довольно часто на матке образуются рубцы. Происходит это обычно в тех случаях, когда на ней были проведены различные хирургические операции – кесарево сечение, иссечение поврежденных тканей и другие. К образованию рубцов ведет сильное разрастание соединительной ткани.


Врастание плаценты в рубец на матке является довольно опасной патологией. В этом случае во время естественных родов могут возникнуть опасные осложнения. Для того чтобы их избежать, врачи довольно часто вынуждены прибегать к выполнению хирургического родовспоможения – кесарева сечения.
Сильное опущение плаценты до уровня внутреннего маточного зева опасно развитием ее предлежания. Эта патология ухудшает прогноз вынашивания беременности. При предлежании плаценты угроза развития опасных инфекционных заболеваний и преждевременных родов довольно высока. Для того чтобы максимально сохранить и пролонгировать беременность, будущая мама должна строго выполнять составленные для нее врачами рекомендации.

Отслойка плаценты – еще одна опасная патология, которая встречается в акушерской практике. Характеризуется она отслоением плацентарной ткани в силу определенных причин от стенок матки. При этом, как правило, развивается кровотечение. Если отслойка плаценты происходит на довольно большом участке, то такая ситуация является крайне опасной для жизни плода. Массивная отслойка плацентарной ткани, сопровождающаяся возникновением функциональных нарушений в детском организме, может стать показанием для проведения экстренного кесарева сечения.
Еще одной опасной патологией является отек плаценты. К развитию этого состояния могут приводить самые разнообразные причины, в том числе бактериальные и вирусные инфекции. Длительный отек плаценты может привести к развитию фетоплацентарной недостаточности, гипоксии плода, а также спровоцировать преждевременные роды. При выявлении данной патологии врачи проводят комплексное лечение.


В плаценте находится довольно много кровеносных сосудов. Окружающая их плацентарная ткань довольно рыхлая, нежная. Сильные механические воздействия могут способствовать тому, что в ней появляются небольшие микроповреждения и даже разрывы. Как правило, клинически такие незначительные травмы долгое время никак не проявляются.
Если же разрывы в плацентарной ткани довольно существенные, то это будет способствовать нарушению ее функционирования. В таком случае может нарушиться и общее состояние плода. Нарушение кровоснабжения может повлиять на учащение сердцебиения малыша, а также нарастание в его крови кислородного дефицита.
Обнаружить дефекты и небольшие кровоизлияния в плаценте можно только при помощи современных ультразвуковых обследований. Незначительные повреждения, как правило, определятся уже ретроспективно – после родов во время визуального осмотра плаценты.


О том, что такое плацента, смотрите в следующем видео Ларисы Свиридовой.
Положение плаценты
Плацента должна быть расположена, по крайней мере, на 7 см выше внутреннего зева шейки матки. В противном случае говорят о низком прикреплении плаценты. Если плацента перекрывает внутренний зев, это называется «предлежание плаценты». Когда внутренний зев перекрыт полностью это «полное (центральное) предлежание плаценты», может быть также частичное (часть внутреннего зева перекрыта плацентой) или краевое предлежание плаценты (когда край плаценты находится рядом с краем внутреннего зева).
Полное предлежание плаценты является показанием для проведения кесарева сечения, через естественные родовые пути роды невозможны, так как выход из матки попросту закрыт. Кроме того, предлежание плаценты может вызывать кровотечение при беременности, поэтому как правило при такой патологии женщина практически всю беременность наблюдается в стационаре в отделении патологии беременности. В остальных случаях вопрос о методе родоразрешения решается индивидуально.
В течение беременности плацента может «мигрировать», то есть ее положение может меняться. Если вначале плацента располагалась низко, к концу беременности она может «передвинуться» повыше. Миграция плаценты обычно завершается к 34 неделям.
Плацента может располагаться как по задней стенке матки, так по передней, на развитие плода это не влияет.
Что происходит с плацентой после родоразрешения
Существует огромное количество мифов о том, что происходит с плацентой после рождения малыша. Некоторые считают, что послед используют в фармации и косметологии, незаконно получив согласие женщины, которая, находясь в состоянии замутнённого рассудка, подписывает согласие на его использование. Другие же полагают, что плаценту необходимо съесть или закопать. Что же на самом деле происходит с детским местом после родов?
На самом деле, в 96% ещё в родзале акушерка помещает послед в полиэтиленовый пакет, на котором гинеколог пишет имя, фамилию и отчество роженицы, вес, рост и время рождения малыша, а также особенности течения беременности и осложнения. Затем этот пакетик помещается в специальный холодильник, где хранятся и последы других рожениц. В течение первых суток приезжает машина и отвозит материал на гистологическое исследование к патологоанатому, где после исследования она утилизируется специальными службами.
Плацента не подвергается исследованиям и сразу же утилизируется, если беременность протекала просто идеально, без каких-либо осложнений, вплоть до ОРВИ. Но это происходит очень редко.
Всем известно, что стволовые клетки из пуповинной крови обладают полезными свойствами, поэтому существуют специализированные банки хранения пуповинной крови. Но процедура забора и хранения стволовых клеток очень дорогостоящая и не все женщины могут позволить себе такое «удовольствие». Также и плацента, являясь биологической тканью, содержит большое количество стволовых клеток, которые используются в медицине:
- при лечении онкологических заболеваний;
- при коррекции иммунитета;
- при лечении инфекционных заболеваний;
- при лечении хронической усталости.
Более того, стволовые клетки широко используются в косметологии для приготовления кремов, лосьонов и тому подобное.
Я никогда не задумывалась о «судьбе» детского места после родов и мне не приходила даже мысль о том, что её можно хранить и как-то использовать. Ещё во время первой беременности думали с супругом сохранить стволовые клетки из пуповинной крови, но увидев заоблачную цену на эту процедуру, решили отказаться от этой идеи до следующей беременности и родов. Но в данный момент очень жалею о том, что отказались. Всё-таки воспитать ребёнка достойным человеком намного сложнее, чем его выносить и родить, хотя и беременность и роды дались мне очень сложно. Поэтому второго малыша пока не планируем.
Точка отсчёта: как узнать, когда началась беременность
Дату начала ожидания малыша у женщины врач-акушер рассчитывает во время первого визита в женскую консультацию.
- Доктор проводит осмотр вручную, чтобы определить размер матки. Это поможет ему понять, какому сроку беременности матка соответствует.
- Также участковый врач обязательно уточняет дату первого дня последней менструации. Этот момент учитывается, т.к. слизистая матки начинает готовиться к беременности именно с данного периода времени.
- Узнать самую достоверную информацию о сроке беременности можно с помощью ультразвукового исследования. УЗ-исследование может с точностью до дня сказать, когда зародилась маленькая жизнь. Обследование даже на самых ранних сроках (начиная с 4-5 недели) оценивает размеры эмбриона, что позволяет акушеру-гинекологу высчитать точную дату начала беременности.
В первую неделю после зачатия зародыш активно продвигается по маточной трубе. После шести дней активного “путешествия” он попадает в полость матки. Под действием прогестерона (его еще иначе называют гормоном беременности) будущий малыш прикрепляется к слизистой оболочке матки, этот процесс называется имплантацией.
Если прикрепление зародыша благополучно состоялось, то следующей менструации не случится, – беременность началась.
УЗНАТЬ И ПОБЕДИТЬ!
Если вас беспокоит проблема, связанная с гинекологией, не откладывайте визит к врачу! Гинекологические заболевания в начальной стадии часто протекают незаметно, без болей и ярко выраженных симптомов.
Все мы знаем, что заболевание легче предупредить, чем вылечить. А если оно уже началось, то чем раньше мы начнем лечение, тем легче оно пройдет, и тем меньший вред организму успеет нанести болезнь. Чтобы точно определить проблему – наша клиника проводит гинекологические диагностические исследования, такие как биопсия шейки матки и эндометрия, цитологическое исследование мазков с шейки матки, PAP-мазок, исследование микрофлоры (Фемофлор, бакпосев, мазок на флору), гистероскопия, ультразвуковое исследование и другие.
В нашей клинике также можно провести установку и удаление ВМК (внутриматочного контрацептива), сделать биопсию и гинекологическое УЗИ, определить проходимость маточных труб.
Отделение последа
Послед имеет такое название из-за того, что выходит последним. После рождения ребенка надобность в этом органе отпадает, а для быстрейшего восстановления матки необходимо отчистить полностью ее полость. Все ткани, которые не нужны организму женщины покидают его самостоятельно, но если вдруг послед сам не отделяется, то медперсонал сделает это принудительно.
Мы подробно рассмотрели строение и нормы плаценты при беременности. Патологии развития данного органа (хоть и не все) могут навредить малышу. Главное — вовремя заметить проблему и устранить причину ее появления.

Вот основные нарушения:
- отставание в созревании и наоборот;
- отслойка;
- образование тромбов;
- воспаление;
- утолщение;
- низкая расположенность плаценты;
- опухоль;
- инфаркт плаценты и так далее.
Причиной может служить наличие у беременной:
- токсикоза;
- сахарного диабета;
- атеросклероза;
- инфекций;
- резус-конфликта;
- поздней беременности (за 35 лет);
- стресса;
- вредных привычек;
- избыточного веса или его недостатка.