Плоскости малого таза и их размеры
Содержание:
- КЛИНИЧЕСКАЯ КАРТИНА.
- Течение родов
- Мужской таз
- Особенности течения беременности и родов при узком тазе
- Какие болезни может диагностировать данная процедура?
- Дополнительные обследования
- Причины, симптоматика и терапевтические мероприятия
- Диагностика узкого таза
- Причины развития анатомически узкого таза у женщин
- Применение тазомера
- Источники
- Преимущества и риски КТ
- Проксимальные переломы (повреждения нижнего отдела бедренной кости)
КЛИНИЧЕСКАЯ КАРТИНА.
Остеохондропатия головки бедренной кости возникает у детей в возрасте 5—10 лет, но возможны случаи заболевания в более раннем и более позднем возрасте. Как правило, поражается один, чаще правый, сустав, но при этом нередко меньшая степень остеохондропатических изменений выявляется и в другом суставе, которые могут подвергаться обратному развитию, не проходя всех стадий. Типичный двусторонний процесс встречается в 7—10% случаен, но, как правило, он развивается не одновременно . Мальчики заболевают в 4—5 раз чаще девочек.
Клиника болезни Пертеса описана многими авторами, но до сих пор поздняя диагностика встречается нередко. Основной причиной поздней диагностики заболевания является слабая выраженность симптомов, продолжительные периоды безболезненного течения после появления и исчезновения первых болей.
Самыми ранними и частыми признаками болезни Пертеса являются боль и хромота. Однако в определенном проценте случаев боль отсутствует. Локализация болей непостоянная: у 65,9% больных она возникает в области тазобедренного сустава, у 12,4% больных — в коленном суставе, у 10,6% —во всей нижней конечности . Иногда дети жалуются на чувство стягивания в области большого вертела, где определяется выраженный, плотный, ограниченный отек.
Хромота в начале заболевания может быть результатом боли и контрактуры сустава, а позже следствием снижения высоты эпифиза, легкого подвывиха бедра и слабости ягодичных мышц. Наиболее часто при болезни Пертеса наблюдается ограничение внутренней ротации бедра — у 87,7—91,2% детей, несколько реже — ограничение наружной ротации сгибания — у 35,9%, приведения — у 30,9%. У 55% детей формируется сгибательная и наружно-ротационная контрактура .
Атрофия мышц относится к ранним и постоянным симптомам; она более всего заметна в области ягодичных мышц и мышц бедра. В ряде случаев на фоне лимфостаза, утолщения кожи и подкожной клетчатки она может быть малозаметной. Симптом Александрова, как правило, бывает положительным. Могут иметь место выраженные вегетативно-сосудистые расстройства, которые более заметны при одностороннем процессе. К ним относятся бледность и похолодание стопы, снижение температуры конечности на 0,5—2°С, меньшая выраженность капиллярного пульса в области пальцев стопы, морщинистая кожа подошвы (кожа прачки), замедление биологической и гидрофильной проб, асимметрия реакции потоотделения по Минору, нарушения кровообращения во всей конечности в сравнении со здоровой, выявляемое при радиоизотопном исследовании .
Острое начало болезни Пертеса встречается в 0,4—6% случаев, с подъемом температуры и воспалительным сдвигом в крови . Однако и у детей с обычным течением нередко наблюдается субфибрильная температура, повышение СОЭ до 23—34 мм/ч, лейкоцитов до 109/л, лимфоцитов до 45—54% .
Течение родов
Роды — это сокращения матки, которые приводят к сглаживанию и раскрытию шейки матки. Предвестники родов («фальшивые роды») часто нуждаются дифференциальной диагностики с настоящими родами. При «фальшивых родах» пациентки обычно жалуются на нерегулярные сокращения матки, которые очень варьируют по продолжительности, интенсивности и периодичностью и не вызывают структурных изменений шейки матки (сглаживание и раскрытие шейки матки).
Диагноз родов следует определять только в том случае, когда происходят регулярные сокращения матки (схватки), которые сопровождаются структурными изменениями шейки матки. Клиницисты для определения начала родов часто используют такие признаки, как боль внизу живота, выделения слизистой пробки из канала шейки матки, тошнота и рвота, пальпаторная идентификация сокращений матки. Но все эти симптомы следует применять только в комплексе с объективным признаком начала родов — прогрессирующим сглаживанием и раскрытием шейки матки.
Индукция и стимуляция родов
Индукция родов — это вызывание начала родов у пациенток, у которых еще не развилась спонтанная родовая деятельность.
Стимуляция родов — усиление уже присутствующей родовой деятельности, возникшей спонтанно.
Для индукции родов используют простагландины, окситоцин, механическое расширение шейки матки и / или искусственный разрыв плодных оболочек (амниотомию). Показания к индукции родов включают материнские, плодовые и фетоплацентарные причины. Желание матери завершить беременность не является показанием к индукции родов.
Частые показания к индукции родов:
- переношенная беременность
- преэклампсия
- преждевременный разрыв плодных оболочек
- неправдивые результаты тестов оценки состояния плода
- задержка внутриутробного развития плода
Подготовка к индукции родов
При наличии показаний к индукции родов, ситуацию следует обсудить с пациенткой и составить план действий. Если показания к индукции являются существенными, ее начинают незамедлительно. Успех индукции родов (путем влагалищного родоразрешения) часто коррелирует с благоприятным состоянием шейки матки (8 и более баллов по шкале Бишопа). Если оценка состояния шейки матки по шкале Бишопа не превышает 5 баллов, в 50% случаев индукция родов будет неэффективной. Таким пациенткам рекомендуют назначение геля или пессариев с простагландином Е2 (ПГЕ2) или мизопростолом (ПГЕ4) для ускорения «созревания» шейки матки.
Применение простагландинов противопоказано беременным, страдающим бронхиальной астмой и глаукомой; при предыдущем кесаревом сечении (более чем одному), неопределенном состоянии плода. Передозировка простагландинов может привести к гиперстимуляции матки и развития титанических маточных сокращений. Механическое расширение шейки матки может осуществляться с помощью ламинарии или катетера Фолея.
Тампон с ламинарией вводят в цервикальный канал на 6-12 ч; вследствие абсорбции воды ламинарией она расширяется, что приводит к раскрытию шеечного канала. Катетер Фолея вводится в шейку матки близко к плодному пузырю, наполняется и оказывает легкую тракцию, что обычно приводит к раскрытию шейки матки в течение 4-6 часов.
Окситоцин (питоцин) также применяется для фармакологической индукции родов путем внутривенного введения (5-10 ЕД окситоцина на 400 мл 5% раствора глюкозы или физиологического раствора хлорида натрия).
Амниотомия — вскрытие плодного пузыря — хирургический метод индукции родов, выполняется осторожно, браншами пулевых щипцов. Удаление некоторого количества амниотической жидкости уменьшает объем матки, способствует увеличению внутриматочного давления и усиливает родовую деятельность
При выполнении амниотомии следует избегать поднятия головки плода и резкого излитие околоплодных вод во избежание выпадения пупочного канатика.
Мужской таз
В анатомическом отношении женский таз ниже, шире и больше в объеме. Лобковый симфиз в женском тазу короче мужского. Крестец у женского таза шире, крестцовая впадина умеренно выгнута. Полость малого таза у женщин напоминает цилиндр, а у мужчин воронкообразно сужается книзу. Лобковый угол шире (90-100°), у мужчин — 70-75°. Копчик выдается кпереди меньше, чем в мужском тазу. Седалищные кости в женском тазу параллельны друг другу, а в мужском сходятся. Все эти особенности имеют очень большое значение в процессе родового акта.Таз взрослой женщины состоит из 4 костей: двух тазовых, одной крестцовой и одной копчиковой, прочно соединенных друг с другом. Тазовая кость, или безымянная, состоит до 16-18 лет из 3 костей, соединенных хрящами в области вертлужной впадины: подвздошной, седалищной и лобковой. После наступления полового созревания хрящи срастаются между собой, и образуется сплошная костная масса — тазовая кость.
Женский таз:
Верхние и нижние ветви лобковых костей спереди соединяются друг с другом посредством хряща, образуя малоподвижное соединение, что позволяет несколько растянуться ему при беременности, увеличивая таким образом объем таза.
Крестец и копчик, состоящие из отдельных позвонков, образуют заднюю стенку таза.
Различают большой и малый таз. Наибольшее значение при беременности имеет малый таз, так как он представляет собой часть родового канала. Его форма и размеры имеют очень большое значение в течение родов. В малом тазу различают вход, полость и выход. В полости малого таза выделяют широкую и узкую части. В соответствии с этим различают четыре плоскости: плоскость входа в малый таз, плоскость широкой части малого таза, плоскость узкой части малого таза и плоскость выхода из малого таза. Если соединить середины всех прямых размеров малого таза, то получится линия, изогнутая в виде крючка, которая называется проводной осью таза. Движение плода по родовому каналу происходит по направлению проводной оси таза.
Исследование таза
Проводится у беременной при первом посещении женской консультации путем осмотра, ощупывания и измерения. Особое значение придается осмотру пояснично-кре-стцового ромба, представляющего собой площадку на задней поверхности крестца. Верхним углом ромба является углубление между остистым отростком V поясничного позвонка и началом среднего крестцового гребня. Нижний угол соответствует верхушке крестца, боковые углы — задне-верхним остям подвздошных костей.
Методика измерения размеров таза
При нормальных размерах и форме таза ромб приближается к квадрату, при неправильном тазе форма и размеры его меняются.
Тазомер — специальный инструмент для измерения размеров таза.
Размеры таза
Distantia spinarum — 25-26 см, это расстояние между самыми отдаленными точками передних, верхних остей подвздошных костей.
Distantia cristarim — 28-29 см, это расстояние между самыми отдаленными точками гребешков подвздошных костей.
Distantia trochanterica — 30-31 см, это расстояние между самыми отдаленными точками вертелов бедренных костей.
Conjugate diagonalis extarna — 20-21 см, это расстояние от верхнего края лона до верхушки ромба Михаэлиса.
Мягкие ткани таза покрывают костный таз с наружной и внутренней поверхности. Мышцы тазового дна располагаются в три слоя. Такое расположение мышц имеет большое практическое значение во время родов при изгнании плода, так как они все растягиваются и образуют широкое мышечное кольцо, являющееся продолжением костного кольца. Часть тазового дна, располагающаяся между задней спайкой половых губ и заднепроходным отверстием, называется акушерской промежностью.
Мышцы тазового дна:
1 — луковично-пещеристая мышца; 2 — седалищно-пещерис-тая мышца; 3 — поверхностная поперечная мышца промежности; 4 — сухожильный центр промежности; 5 — сфинктер прямой кишки; 6 — мочеполовая диафрагма; 7 — бартолинова железа; 8-10 — диафрагма таза
Тазовое дно, образованное тремя слоями мышц и фасциями является опорой для внутренних половых органов и других органов брюшной полости. Несостоятельность мышц тазового дна может привести к выпадению половых органов, мочевого пузыря, прямой кишки.
| < Предыдущая | Следующая > |
|---|
Особенности течения беременности и родов при узком тазе
Головка плода в конце беременности при У. т. во вход таза не вставляется; отсутствие фиксации головки способствует повышенной подвижности плода, образованию неправильных положений (косое, поперечное) и предлежаний плода (разгибательные, тазовые). Высокое стояние дна матки способствует возникновению у беременной одышки, тахикардии.
Роды при III и IV степени сужения таза через естественные родовые пути невозможны. При I и II степени сужения исход родов зависит от величины головки плода, особенностей предлежания, способности головки к конфигурации, характера родовой деятельности роженицы.
Роды при У. т. часто осложняются ранним излитием околоплодных вод (см. Преждевременное отхождение вод), возникающим вследствие высокого стояния головки и отсутствия пояса соприкосновения (см. Роды). Преждевременное излитие околоплодных вод способствует присоединению восходящей инфекции. Отсутствие плодного пузыря при не вставившейся головке приводит к прекращению раскрытия маточного зева, а при вставлении головки — к ущемлению краев маточного зева, мочевого пузыря, прямой кишки и образованию мочеполовых, кишечно-половых, шеечно-влагалищных свищей (см. Мочеполовые свищи). При У. т. наблюдаются аномалии родовой деятельности. У женщин с первичной или вторичной слабостью родовых сил роды приобретают затяжной характер, что может привести к гипоксии плода и развитию инфекции. При значительном препятствии к изгнанию может возникнуть бурная родовая деятельность, перерастяжение нижнего сегмента матки и разрыв матки. Иногда под давлением головки плода возникают разрывы лобкового симфиза, крестцово-подвздошных суставов, в легких случаях — симфизиты (см. Роды, родовой травматизм).
Плоду чаще всего угрожает гипоксия (см. Асфиксия плода и новорожденного) в результате нарушения маточно-плацентарного кровообращения, выпадения пуповины и мелких частей плода, а также черепно-мозговая травма (см. Родовая травма), обусловленная сдавлением головки с чрезмерным смещением костей черепа.
Какие болезни может диагностировать данная процедура?
Этот метод ультразвукового сканирования поможет врачу точно определить насколько здорова женская половая система, матка, яичники и маточные трубы. Также она часто используется для диагностики патологий беременности.
С помощью такого сканирования можно обнаружить такие заболевания и особенности развития:
- Киста яичников.
- Эндометриоз.
- Маточную и внематочную беременность.
- Воспалительные процессы.
- Наличие патологических жидкостей – крови или гноя в маточных трубах.
- Маточная миома.
- Полипоз эндометрия.
- Частичный или полный пузырный занос.
- Разные виды опухолей: доброкачественные и злокачественные.
- Хорионэпителиому.
- Разрыв кист яичника или рак яичников.
- Жидкость в малом тазу женщины.
УЗИ, проведённое таким способом, также поможет женщине узнать когда она готова к зачатию, для этого достаточно проследить за развитием яичников.
Если во время процедуры ввести в маточные трубы специальное контрастное вещество, то можно с лёгкостью увидеть проходимы ли они. Этот метод является незаменимым при лечении бесплодия. Также только он способен уловить сердцебиение ребёнка на сроке от 5 недель беременности.
Особенности трансвагинального метода ультразвуковой диагностики Этот способ исследования органов малого таза намного более точен и информативен, чем обычное УЗИ через брюшную полость. Более подробные результаты можно получить благодаря тому, что ультразвуковой датчик отделён от исследуемых объектов только стенкой влагалища, которая имеет небольшую толщину. Такое гинекологическое исследование матки и других органов малого таза очень упрощает постановку диагноза, его делают очень часто, при необходимости многократно. Датчик выглядит как пластиковый стержень длиной около 12 см, диаметр его составляет 3 см, рукоятка обычно скошена, а на конце имеется специальный канал с иглой для проведения биопсии.
Дополнительные обследования
 Если внешняя оценка таза не дает сделать точный вывод о том, большой или маленький объем таза у девушки, назначаются дополнительные обследования:
Если внешняя оценка таза не дает сделать точный вывод о том, большой или маленький объем таза у девушки, назначаются дополнительные обследования:
- Изучение костей с помощью рентгеновской пельвиометрии. Лучше всего проходить обследование в конце 3 триместра, в этот период органы плода уже достаточно сформированы, и облучение не принесет вреда. Женщина должна лежать на спине или на боку – в зависимости от того, какую часть обследуют. С помощью рентгена легко определить, какая у девушки форма крестца и других костей. С помощью линейки проводят оценку прямых и поперечных разрезов области. Также можно измерить головку плода, чтобы сопоставить данные. Если она соответствует самому узкому размеру таза, то разрешаются естественные роды по окончанию беременности.
- Ультразвуковое исследование. Назначают для уточнения размеров головки ребенка. С помощью УЗИ легко понять, как именно лежит малыш, нет ли тазового предлежания. Также можно установить, какой частью лица повернут плод. Если предлежание затылком – это благоприятный прогноз для естественных родов.
- Определение индекса Соловьева. С помощью индекса можно узнать толщину костей. Для этого измеряют мягким сантиметром лучезапястный сустав. В среднем, его величина равна 14 см. Если индекс больше, то скорее всего кости таза – массивные, а внутренние полости меньше, чем ожидается. Если кости тонкие, то тазовая область может быть больше.
Причины, симптоматика и терапевтические мероприятия
Главным источником дистрофически-дегенеративных разрушений в суставе являются перемены в организме, происходящие по достижении 65-70-летнего возраста. С возрастом в суставной жидкости необходимые элементы синтезируются в меньшем объёме, как следствие, суставная ткань становится менее эластичной и прочной.
Происходит оседание пересыхающих частичек хряща на капсуле сустава, из-за чего вертлужная впадина не может функционировать в полном объеме. Воспалительный процесс и омертвление трущихся областей приводят к появлению неприятных болезненных проявлений.
В некоторых случаях возможно существенное ускорение начала дегенеративных процессов. Это может произойти на фоне:
- врождённого вывиха бедренного сустава (дисплазии);
- ударно-механического повреждения либо перелома бедренной шейки;
- наследственных нарушений опорно-двигательного аппарата в районе тазового отдела;
- псориатического инфекционного либо ревматического воспаления;
- малоподвижного образа жизни либо повышенных физических нагрузок на элементы таза;
- гормональных изменений в организме.
Проявление клинических признаков патологии обусловлено тяжестью течения воспалительного процесса:
- Артроз первой стадии сопровождается болевым дискомфортом, возникающим на фоне физических перегрузок либо продолжительного передвижения. Небольшой отдых помогает избавиться от боли. Лабораторная диагностика позволяет определить наличие незначительного сужения щели между суставами и ворсистых разрастаний вдоль контура вертлужной впадины.
- После развития артроза до 2 стадии болевые проявления нарастают, причем они беспокоят даже в неподвижном состоянии. Двигательная активность снижается, происходят изменения в походке, отмечается появление хромоты. Основным признаком данной формы заболевания является невозможность полного отведения бедра в сторону, причем больного в момент совершения движений беспокоит острая пронизывающая боль. В процессе проведения рентгенологического исследования удается рассмотреть костные наросты по внешней и внутренней стороне вертлужной выемки.
- Самое трудное и сложно исправимое заболевание – коксартроз 3 стадии. При такой форме артроза ТБС пациента беспокоят боли постоянного характера. Отмечается полная ограниченность двигательной активности в сочетании с уменьшением длины ног. На рентгеновском снимке можно заметить, что поверхность хряща полностью разрушена, а вместо неё формируются остеофиты (костные наросты) крупных размеров. Из-за подобного состояния человек может оказаться полностью обездвиженным.
По мнению клиницистов, развитие таких проблем с тазобедренным суставом у мужчин отмечается значительно реже в сравнении с женщинами. Причиной этого являются физиологические характеристики женского организма.
Цель терапии при коксартрозе ТБС 1 и 2 стадии:
- ослабить болезненные проявления с помощью препаратов, оказывающих противовоспалительное, анальгезирующее и обезболивающее действие – Ибупрофена, Вольтарена в форме геля, Диклофенака, Кетанола и др.;
- активизировать поставку питательных элементов в хрящевую ткань и запустить циркуляцию крови с помощью Терафлекса, Хондрекса, Мукосата и т.д.
В некоторых случаях показаны уколы внутрь сустава. С этой целью пользуются Остеонилом, Ферматроном и пр. Также при артрозе ТБС 1 и 2 стадии назначают физиотерапевтические процедуры, а именно магнитотерапию, парафин, высокочастотный электрофорез, лечебная физкультура и массаж.
Если пациенту диагностирован коксартроз ТБС 3 стадии, показано оперативное вмешательство – эндопротезирование.
Диагностика узкого таза
Диагностика узкого таза основывается на данных анамнеза, осмотра, измерения таза (пельвиметрии), влагалищного, а при необходимости ультразвукового (см. Ультразвуковая диагностика, в акушерстве и гинекологии) и рентгенол. исследований (см. Пельвиметрия). Однако, по мнению нек-рых акушеров, рентгенол. исследование является нежелательным даже в поздние сроки беременности из-за неблагоприятного воздействия рентгеновских лучей на плод. В большинстве случаев врач может составить достаточное представление об анатомических особенностях таза, не применяя рентгенологическое исследование
При сборе анамнеза следует обратить внимание на перенесенные в детстве инфекционные заболевания с тяжелой интоксикацией, рахит, заболевания или травмы костной системы, а также на особенности течения предыдущих родов — длительность, оперативные вмешательства, асфиксию, родовую травму, вес (массу) тела родившегося ребенка. При осмотре женщины обращают внимание на телосложение, рост (при росте ниже 145 см, как правило, наблюдается сужение таза), признаки инфантилизма, состояние позвоночника и нижних конечностей (при искривлении позвоночника, нижних конечностей, одностороннем укорочении ноги, анкилозах, вывихах, утиной походке, косолапости и др
часто отмечаются изменения таза). Остроконечный живот у первородящих или отвислый — у повторнородящих в положении стоя, а также высокое стояние дна матки в положении лежа, выпячивание головки над лобковым симфизом или высокое ее стояние, подвижность головки над входом в таз у первородящих, неправильное положение плода позволяют предположить наличие суженного таза. Некоторые акушеры не придают значения наружным размерам таза, полагая, что существенные корреляции между размерами большого и малого таза отсутствуют. Однако большинство исследователей ориентируются на наружные размеры таза, причем не столько на их абсолютные величины, сколько на их соотношения. Напр., пропорциональное уменьшение всех размеров указывает на общеравномерносуженный таз, уменьшение разницы между distantia cristarum и distantia spinarum более чем на 3 см — встречается при плоскорахитическом тазе. При подозрении на анатомически узкий таз измеряют размеры выхода таза; при подозрении на асимметрию определяют косые и боковые размеры таза (см. Акушерское исследование). Толщину костей таза, а следовательно, и его размер и емкость можно приблизительно определить по окружности руки в области лучезапястного сустава (см. Соловьева индекс).
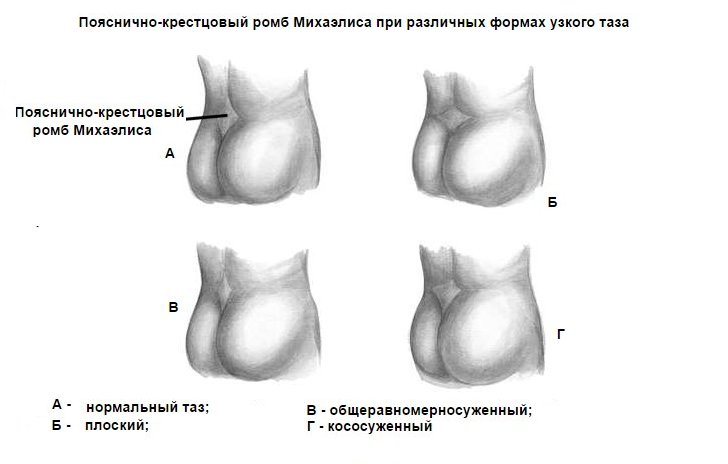
При измерении таза особое внимание обращают на пояснично-крестцовый ромб (см. Акушерское исследование)
При правильном телосложении продольный и поперечный размеры его приблизительно равны; при плоском тазе уменьшается его продольный размер, а ромб по форме приближается к треугольнику; поперечносуженный таз характеризуется уменьшением поперечного размера ромба, при инфантильном тазе ромб также узкий с острым верхним и нижним углом. Об особенностях таза можно судить также по углу наклона таза, высоте лобка и углу наклона лобка.
Влагалищное исследование позволяет судить о величине истинной конъюгаты, особенностях крестца, величине лонного угла и угла между крестцом и копчиком, наличии ложного мыса, о поперечном сужении таза (по сближению боковых стенок, седалищных остей и бугров).
Причины развития анатомически узкого таза у женщин
Причины развития анатомически узкого таза разнообразны:
- наследственность;
- отклонения в формировании костей таза во внутриутробном периоде из-за нарушения минерального обмена и гиповитаминозах у беременных.
- в детском возрасте — плохое питание, рахит, детский церебральный паралич, полиомиелит, туберкулез костей.
- в период полового созревания — нарушения гормонального статуса, в частности гиперандрогения.
- переломы костей таза, опухоли
- профессиональный спорт — интенсивная длительная физическая нагрузка на определенные группы мышц в период развития организма девочки при систематическом занятии одним и тем же видом спорта
приводит к изменению нормальных пропорций тела. Имеет значение и прием гормонов с целью задержки менструации во время занятий спортом. Частота анатомически узкого таза среди спортсменок составляет 64,1%, она наибольшая у гимнасток (78,3%), лыжниц (71,4%), пловчих (44,4%).
Клинически узкий таз — это таз с нормальными размерами и формой, но который при крупном плоде или неправильном вставлении головки функционально недостаточен. Частота клинически узкого таза составляет 1,3-1,7% случаев.
Анатомически узкий таз не всегда создает препятствие для рождения плода. Если головка плода небольшая, то даже при узком тазе может не быть несоответствия между ним и головкой ребенка, и роды
проходят естественным путем без осложнений. Т.е анатомически узкий таз оказывается функционально достаточным. Вместе с тем понятие «клинически узкий таз» всегда свидетельствует о несоответствии плода и таза женщины.
Классификация узких тазов строится на форме и степени сужения.
1. Поперечносуженный таз — характеризуется уменьшением поперечных размеров малого таза на 0,5 см и более. Вход в малый таз имеет округлую или продольно-овальную форму.
Плоский таз:
- простой плоский таз характеризуется уменьшением всех прямых размеров, крестцовая впадина уплощена;
- плоскорахитический таз характеризуется уменьшением прямого диаметра входа и увеличением всех остальных размеров таза, является следствием перенесенного рахита;
- таз с уменьшенным прямым размером плоскости широкой части полости малого таза — характеризуется резким уплощением крестца, вплоть до отсутствия кривизны, увеличением длины крестца, уменьшением прямого размера широкой части полости, отсутствием различий в прямых размерах всех плоскостей таза.
3. Общеравномерно суженный таз — характеризуется уменьшением всех размеров таза на на 1,5-2 см; встречается у женщин небольшого роста, имеющих правильное телосложение. Общеравномерносуженный таз является проявлением инфантилизма, возникшего в детстве, или в период полового развития.
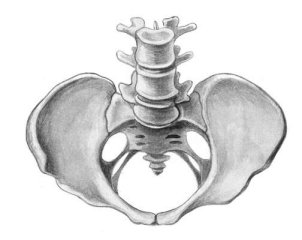
4. Кососмещенный и кососуженный таз
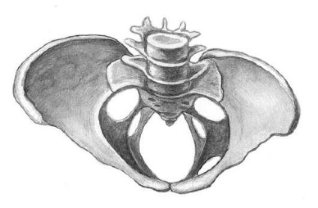
5. Таз, деформированный переломами, опухолями, экзостозами.
Применение тазомера
Акушерский тазомер
Существует несколько правил проведения процедуры, которых должны придерживаться гинекологи:
- когда измеряют расстояние от верхних частей остей, циркуль нужно ставить на самые отдаленные, наружные точки, где передневерхние ости крепятся к сухожилиям;
- если измеряют расстояние от гребешка до гребешка, пуговки циркуля ставят на самые дальние наружные точки;
- при измерении дистанции между вертлугами, точки ставят на самые отдаленные наружные поверхности;
- если измеряют прямой наружный показатель, женщину кладут на бок, нижнюю ногу подгибают перпендикулярно туловищу в кости и тазобедренной зоне, другая нога должна быть вытянута. Часть циркуля ставят на верхний край симфиза, а другую – на зону между 1 позвонком крестца и последним поясничным.
При выявлении сужения таза, а также при наличии врожденных или приобретенных аномалий скелета назначают дополнительные обследования.
- Distantia spinarum — расстояние между передне-верхними остями подвздошных костей, составляет 25-26 см.
- Distantia cristarum — расстояние между отдалёнными точками гребней подвздошных костей, составляет 28-29 см.
- Distantia trochanterica — расстояние между большими вертелами бедренных костей, в норме 30-31 см.
- Conjugata externa (наружная конъюгата, прямой размер таза) — расстояние от середины верхне-наружного края симфиза до надкрестцовои ямки, находящейся между остистым отростком V поясничного позвонка и началом среднего крестцового гребня (совпадает с верхним углом ромба Михаэлиса), составляет 20-21 см.
Источники
- Chi P., Wang XJ. . // Zhonghua Wei Chang Wai Ke Za Zhi — 2021 — Vol24 — N4 — p.297-300; PMID:33878817
- Shih HS., Winstein CJ., Kulig K. Young adults with recurrent low back pain demonstrate altered trunk coordination during gait independent of pain status and attentional demands. // Exp Brain Res — 2021 — Vol — NNULL — p.; PMID:33871659
- Carannante F., Bianco G., Lauricella S., Mascianà G., Caricato M., Capolupo GT. TaTME approach as a rescue during a laparoscopic TME for high rectal cancer. A case report. // Int J Surg Case Rep — 2021 — Vol82 — NNULL — p.105870; PMID:33857768
- Baek SJ., Piozzi GN., Kim SH. Optimizing outcomes of colorectal cancer surgery with robotic platforms. // Surg Oncol — 2021 — Vol37 — NNULL — p.101559; PMID:33839441
- Shimizu J., Iba K., Emori M., Sasaki M., Yamashita T. Reconstruction Using Free Vascularized Fibular Grafts after Wide Resection of Humerus Chondrosarcoma in a Patient with Cleidocranial Dysplasia. // Case Rep Orthop — 2021 — Vol2021 — NNULL — p.2302879; PMID:33747589
- Del Gutiérrez Delgado MP., Mera Velasco S., Turiño Luque JD., González Poveda I., Ruiz López M., Santoyo Santoyo J. Outcomes of robotic-assisted vs conventional laparoscopic surgery among patients undergoing resection for rectal cancer: an observational single hospital study of 300 cases. // J Robot Surg — 2021 — Vol — NNULL — p.; PMID:33743145
- Flynn J., Larach JT., Kong JCH., Warrier SK., Heriot A. Robotic versus laparoscopic ventral mesh rectopexy: a systematic review and meta-analysis. // Int J Colorectal Dis — 2021 — Vol — NNULL — p.; PMID:33718972
- Ziati J., Souadka A., Benkabbou A., Boutayeb S., Ahmadi B., Amrani L., Mohsine R., Anass Majbar M. Transanal total mesorectal excision for patients with rectal cancer : a Systematic review and meta-analysis. // Gulf J Oncolog — 2021 — Vol1 — N35 — p.66-76; PMID:33716215
- Nasir I., Mureb A., Aliozo CC., Abunada MH., Parvaiz A. State of the art in robotic rectal surgery: marginal gains worth the pain? // Updates Surg — 2021 — Vol — NNULL — p.; PMID:33675509
- Jayasimha S., Nagasubramanian S., Jayanth E ST., Muthukrishna Pandian R., J C., Kumar S. Management of proximal migration of double-J stents after Anderson-Hynes pyeloplasty in children. // J Pediatr Urol — 2021 — Vol — NNULL — p.; PMID:33622628
Преимущества и риски КТ
Преимущества
Результаты компьютерной томографии позволяют врачам поставить максимально точный, правильный диагноз и своевременно назначить лечение. Компьютерная томография является неинвазивным, безболезненным методом диагностики. Проведение КТ очень часто сокращает необходимое количество исследований до минимума и исключает целесообразность применения инвазивных методик.
Компьютерная томография:
— позволяет послойно изучить состояние костной структуры, мягких тканей, кровеносных сосудов и отдельных органов;
— часто применяется в экстренных ситуациях, при посттравматических нарушениях, при подозрении на повреждение внутренних органов, кровотечение;
— может быть использована при наличии у пациента имплантированных медицинских устройств любого рода;
— используется для контроля при проведении биопсии органов и патологических участков тела человека.
Рентгеновское излучение при компьютерной томографии не имеет непосредственного побочного эффекта.
Предполагаемые риски и противопоказания
Эффективная доза облучения при компьютерной томографии минимальная, однако, она всегда присутствует. Доза облучения, как правило, указывается в протоколе исследования. В интересах точной диагностики, особенно в острых случаях, данный риск нивелируется.
Женщины обязаны проинформировать направляющего врача и врача радиолога о возможной беременности. Из-за потенциального риска для ребенка компьютерная томография не рекомендуется беременным женщинам, если нет особых медицинских показаний.
Крайне редко, но все-таки возникают аллергические реакции на контрастное вещество, которое содержит йод. В таких случаях ПАТЕРО КЛИНИК располагает всеми необходимыми средствами для купирования подобных реакций.
Производители внутривенного контрастного вещества не рекомендуют матерям кормить грудью в течение 24-48 часов после приема или введения контрастного вещества.
Проксимальные переломы (повреждения нижнего отдела бедренной кости)
Мыщелковые переломы являются следствием сильного прямого удара в колено или падения с высоты. При такой травме обычно происходит смещение отломков кости и часто возникает кровотечение. Кровь может скапливаться в суставе и провоцировать развитие гемартроза. Клиническая картина проксимальных переломов:
- сильные боли в коленном суставе;
- выраженное ограничение и болезненность движений в колене;
- отечность коленного сустава;
- отклонение голени наружу или внутрь (зависит от того, какой именно мыщелок травмирован).
Диагноз устанавливают на основе рентгенограммы и снимков МРТ коленного сустава.