Беременность после выкидыша
Содержание:
- Беременность в первый месяц после мед аборта: возможно или нет?
- Поиск причины нарушения
- Через какой срок после замершей беременности можно планировать вторую беременность?
- Как правильно подготовить организм к беременности после выкидыша
- Предыдущие аборты
- Причины преждевременных родов
- Причина 2 — генетические нарушения плода
- Когда самое лучшее время для беременности после выкидыша?
- Другие возможные причины кровотечений на ранних сроках беременности
- Самопроизвольный выкидыш может быть ранним или поздним
- Что делать, если новая беременность наступила сразу после выкидыша
- Гормональные инъекции
- Что делать после выкидыша?
- Беременность после выкидыша: когда можно и как повысить шансы
- Беременность после выкидыша – вероятность повтора
- Химические методы
- Можно ли обойтись без чистки (выскабливания) матки?
- Почему происходит выкидыш?
Беременность в первый месяц после мед аборта: возможно или нет?
Ответ на этот вопрос однозначный – возможно! Дело в том, что ооцит в яичниках женщины начинает созревать с первого же дня после изгнания плодного яйца из матки. Обычно это происходит на 1-3 день с момента приема гормонального абортивного препарата. Входящие в его состав активные вещества приводят к сокращению гладкой мускулатуры матки и отторжению слоя эндометрия. Начавшееся после этого кровотечение воспринимается яичниками, как начало нового менструального цикла, и ооцит тут же готовится превратиться в яйцеклетку. Новая половая клетка покинет жёлтое тело спустя 11-14 дней. Следует лишь учитывать, что существует вероятность смещения месячного цикла – у большинства женщин месячные начинаются на 28-30 день.
Чем раньше сделан аборт (фармаборт делается на сроке до 49 дней после последней менструации), тем быстрее нормализуется овуляция. Это значит, что проведение медикаментозного аборта не становится гарантией того, что женщина не забеременеет сразу же после него. Однако, даже если семейная пара планирует детей и аборт проводился по медицинским показаниям, врачи настоятельно не рекомендуют приступать к планированию ребенка в первые 4-6 месяцев после медикаментозного аборта. Ниже постараемся разобраться, с чем связаны такие ограничения.
Поиск причины нарушения
Решение забеременеть после выкидыша должно приниматься взвешенно, а не быть спонтанным. Мнение специалистов различно: наименьший срок, после которого нужно пробовать зачатие – полгода, оптимальный – год, минимальный срок – после наступления первой нормальной менструации, лучший срок – первые полгода после выкидыша.
Разброс мнений подтверждает, что истина, как обычно, находится посредине – организм каждой женщины уникален и причина, вызывающая выкидыш, в каждом случае оригинальна. Треть беременностей, начавшихся после выкидыша до 6 месяцев, заканчиваются так же.
Принимать решение о возможном зачатии пара, желающая иметь ребенка, должна после тщательного осмотра и консультации с врачом. Лучше всего воспользоваться услугами специализированных центров по планированию семьи. В этих центрах сконцентрированы лучшие специалисты – генетики, гинекологи, андрологи и психотерапевты. Обычной рекомендацией для здоровых супругов – повторить попытку через 6 месяцев.
Тщательное обследование нужно супругам после третьего выкидыша подряд. В состав возможных исследований будут входить:
- анализ на наличие инфекций, передающихся половым путем;
- УЗИ малого таза на разных фазах цикла;
- исследование крови на гормоны (тестостерон, прогестерон, пролактина и пр.);
- общеклинические анализы мочи и крови, определение сахара в крови;
- генетическое исследование для определения хромосомных нарушений;
- анализ на свертываемость крови, антитела (антифосфолипидный синдром);
- исследование совместимости крови супругов.
Если у женщины физиологические нарушения развития матки – седловидная или детская матка, возможно протекание беременности под тщательным контролем врача, применении специальной схемы поддержки женщины. В таком случае только врач может определить степень готовности женского организма к зачатию.
При слабости шейки матки (истмико-цервикальной недостаточности) существует методика, позволяющая сохранить плод – на матку накладывают «замок» – кольцо или швы, позволяющие плоду удержаться в полости органа.
В случае самопроизвольного аборта по причине тяжелых физиологических расстройств – решение о готовности организма к беременности должен принимать врач.
При влиянии на организм женщины токсических веществ в связи с профессиональной деятельностью женщине нужно подумать о смене работы.
В некоторых случаях необходима помощь психотерапевта и поддержка семьи: измененный гормональный фон и особенности психотипа женщины могут провоцировать депрессию.
Через какой срок после замершей беременности можно планировать вторую беременность?
Этим вопросом задаются практически все молодые пары. Однако однозначного ответа нет и быть не может – все зависит от общего состояния здоровья, наличия или отсутствия инфекций и заболеваний, требующих лечения, индивидуальных особенностей организма, иммунной системы и гормонального здоровья.
Обычно при отсутствии осложнений можно рассчитать день овуляции и планировать беременность после замершей беременности уже через 3-6 месяцев. Этого времени вполне достаточно, чтобы восстановился гормональный фон, а организм подготовился к повторной беременности.
Однако эти сроки очень условны, каждая женщина должна обратиться к врачу, который решит, когда можно планировать рождение ребенка после замершей беременности.
Обычно в этот период врачи назначают препараты, которые готовят организм к новой беременности.
Кроме того, по прошествии 3-месячного срока после замершей беременности, следует начать принимать фолиевую кислоту, которая чрезвычайно важна для восстановления нормального состояния матки.
Часто после первой неудачной беременности женщинам назначаются оральные контрацептивы, прекращение приема которых само по себе является мощным стимулом для зачатия. Кроме того, прием оральных противозачаточных средств позволит избежать незапланированного зачатия и восстановиться после замершей беременности.
Как правильно подготовить организм к беременности после выкидыша
Так как яичники начинают свое функционирование сразу же после резкого прерывания родов, то забеременеть можно уже спустя один месяц.
Следует помнить, что рекомендуемое время следующей беременности – полгода, так как стоит подготовиться к беременности после такой нагрузки на организм. Ведь чем меньше пройдет времени, тем выше риск того, что все повторится сначала. Здесь важна не спешка, а осознание того, что организму нужен срок для нормального восстановления.
К последующему зачатию нужно подойти основательно, пройдя все необходимые обследования и тщательно все спланировав. Беременность через месяц после выкидыша – это слишком мало для того, чтобы правильно подготовиться.
Основные меры подготовки:
- успокоиться после потрясения и привести в норму свое психоэмоциональное состояние;
- если есть необходимость, убрать лишний вес;
- отменить прием лекарственных средств и отдохнуть от них;
- искоренить вредные привычки;
- принять курс фолиевой кислоты и витамина Е;
- сбалансировать свой рацион питания.
Предыдущие аборты
В группе риска находятся женщины, которые прерывали беременность искусственно, поэтому при наступлении новой беременности они должны обязательно сообщить об этом своему врачу. Вероятность успешного зачатия и вынашивания после аборта зависит не только от качества операции, но и от здоровья, состояния женского организма.
Основные причины бесплодия после аборта заключаются в недолеченых воспалительных процессах, спровоцированных чисткой полости матки, последствиях хирургических повреждений, а также (в некоторых случаях) наличием у женщины отрицательного резус-фактора.
Вы – будущая мама
Выкидыш, прерывание беременности, пусть даже оно произошло не один раз, ни в коем случае не является приговором. Вы не бесплодны и обязательно станете матерью: главное для достижения успеха – тщательное планирование беременности после выкидыша.
Беременность сразу после выкидыша планировать не стоит. Прежде чем вновь пытаться забеременеть, советуем подождать не менее шести месяцев. Этот срок покажется долгим, но он необходим, чтобы ваш организм восстановился. Займитесь вместе с мужем собственным здоровьем, наберитесь терпения, тщательно обследуйтесь у специалистов. Выявив причины выкидыша, можно будет устранить их, чтобы в этот раз выносить ребенка наверняка.
Помните: во время стресса организм вырабатывает окситоцин, и этот гормон вкупе с расшатанными нервами будет препятствовать наступлению новой беременности после раннего или позднего выкидыша. Используйте возможность отдохнуть в отпуске – веселый, активный и увлекательный досуг с яркими впечатлениями будет полезен вам с мужем, позволит успокоиться, забыть о неприятностях, избавиться от напряжения.
Часто женщина после непроизвольного прерывания беременности думает, что она одинока в своем горе, что близкие ее не понимают. В такой ситуации ей стоит пообщаться с «сестрами по несчастью», которых сегодня очень много. Есть соответствующие интернет-форумы, где можно не только получить поддержку и утешение, но и узнать много интересного по теме беременности и вынашивания ребенка.
Возможно, стоит посетить психолога и обсудить свое состояние с ним. Поверьте, хороший специалист поможет вам справиться с горем и вернуть вас к жизни.
Самое главное, что стоит помнить: жизнь продолжается и в ней есть место для исполнения вашей мечты о ребенке.
НЕ ЯВЛЯЕТСЯ РЕКЛАМОЙ. МАТЕРИАЛ ПОДГОТОВЛЕН ПРИ УЧАСТИИЭКСПЕРТОВ.
Причины преждевременных родов
- Причиной преждевременных родов и угрозой прерывания беременности является психоэмоциональный СТРЕСС беременной женщины и/или плода, ИСПУГ.
- Частой причиной преждевременных родов и угрозы прерывания беременности является неадекватная физическая нагрузка (физический стресс). Беременность — НЕ ВРЕМЯ для РЕКОРДОВ! Не желательны длительная ходьба (более 20 минут непрерывно), бег, прыжки, прыжки в длину, прыжки на скакалке, экстремальный спорт, ношение сумок, ведер, подъем и перенос ребенка и предметов массой (весом) более 3 кг.
НЕЖЕЛАТЕЛЬНЫ в период вынашивания беременности участие в генеральной уборке, выполнение работы с наклоненным туловищем и «на корточках», длительное (более 20 минут непрерывно) нахождение в положении стоя. - Причиной преждевременных родов и угрозы выкидыша на ранних сроках беременности является плацентарное или децидуальное (за счет отслойки плаценты или слизистой оболочки полости матки) КРОВОТЕЧЕНИЕ.
- Серьезной причиной преждевременных родов и угрозы выкидыша на ранних сроках беременности является ВОСПАЛЕНИЕ в децидуальной ткани (эндометрит во время беременности), амнионит (воспалительная реакция в околоплодных водах), хорионит (воспаление плодной оболочки, «плодной рубашки»).
- Одной из причин преждевременных родов (родов раньше срока) является ношение обуви на КАБЛУКах более 3 см. Ношение обуви на высоком каблуке изменяет угол наклона таза, делая походку неустойчивой. Неустойчивость походки компенсируется повышением тонуса (компенсаторным напряжением) мышц спины, ног, живота и матки! Беременная матка активно участвует в балансировке туловища!
- Причиной преждевременных родов и угрозы прерывания беременности может явиться РЕЗКОЕ движение, подъем со стула, падение. Резкое изменение положения тела вызывает охранительный тонус — защитное напряжение матки.
- ЖАРКАЯ ПОГОДА. Угроза прерывания беременности и преждевременные роды (роды раньше срока) по статистике достоверно чаще возникают при жаркой погоде вследствие изменения тонуса сосудов.
Причина 2 — генетические нарушения плода
Генетические нарушения плода — одна из главных причин ранней потери ребенка. Считается, что именно плохая генетика вызывает более половины ранних выкидышей. При этом проблема состоит не в дурной наследственности, ее вычислить при современных методиках обследования можно легко, а в единичных мутациях генов.
В данном случае выкидыш — защитный механизм, позволяющий отбирать здоровые эмбрионы и избавляться от неполноценных. Если бы не происходило ранних выкидышей, то население земли превратилось бы в мутантов и вымерло бы на протяжении пары столетий.
Прочитав эту информацию, каждая женщина начнет задумываться о причинах мутаций. В большинстве своем они спонтанны и связаны со случайным попаданием в процесс оплодотворения некачественных половых клеток. Таковые могут образовываться в мужском и женском организме даже у абсолютно здоровых людей. Доказано, что в сперме мужчин из 20 млн сперматозоидов, здоровы только 17-18 млн. Остальные имеют нарушенный генетический набор.
С возрастом количество таких клеток у обоих партнеров увеличивается. Особенно рискуют женщины старше 40 лет. Качество их яйцеклеток постепенно снижается, что приводит к ранним выкидышам или рождению детей с генетическими отклонениями. Ученые, обнаружив эту взаимосвязь, наконец-то разобрались в причинах возрастного бесплодия.
Исследования затронули пациенток, прошедших процедуру ЭКО. Женщинам старше 40 лет проводился перенос эмбрионов двух типов — полученных из донорских и собственных яйцеклеток. Донорами были молодые девушки, не старше 25 лет. Эмбрионы, полученные от них, успешно приживались. А вот в группе с родными эмбрионами процент выкидышей был в 4 раза выше. Таким образом, причины выкидыша на ранних сроках беременности, вполне могут быть связаны с возрастом женщины.
Можно ли справиться с генетическими причинами выкидышей?
Но не стоит думать, что выкидыш, связанный с генетическими нарушениями плода — приговор. Причины выкидыша можно устранить, соблюдая элементарные правила здорового образаа жизни. Сперма у мужчин обновляется раз в 72-74 дня, меняя свои качества. Поэтому, изменив условия жизни, можно улучшить состояние половых клеток.
Действует это правило и у молодых женщин. А вот с возрастом шансов избежать выкидышей и родить здорового малыша становится все меньше, так как женский овариальный резерв ограничен и закладывается ещё при рождении. Установить овариальный резерв, можно на УЗИ яичников. Генетические проблемы у плода выявляет перинатальный скрининг при беременности.
Когда самое лучшее время для беременности после выкидыша?
Когда появляется возможность забеременеть?
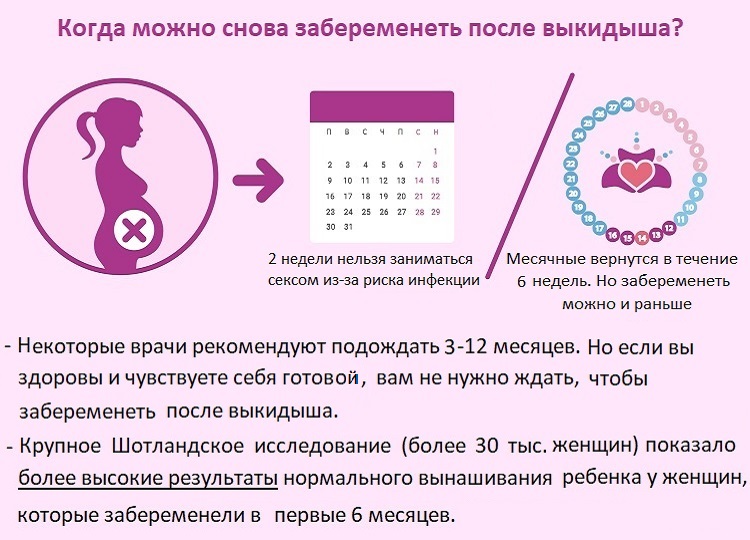
Как правило, секс не рекомендуется в течение двух недель после выкидыша, чтобы предотвратить инфекцию. Поговорите со своим врачом о любых рекомендациях или ограничениях. Менструация обычно возвращается в течение шести недель. Однако забеременеть возможно и до ее возвращения.
Когда начинать попытки?
Было много споров о том, как долго женщины должны ждать, прежде чем начать пытаться снова забеременеть после выкидыша. В США наиболее распространенной рекомендацией было подождать три месяца, пока матка заживет и менструальный цикл восстановится. Всемирная организация здравоохранения (ВОЗ) рекомендовала шесть месяцев на восстановление. Но эти советы в значительной степени теоретические и не основаны на научных исследованиях.
Растет число доказательств и количество мнений среди специалистов, что ждать часто рекомендуемые три-шесть месяцев нет необходимости. Исключение составляет пузырный занос (редкое осложнение), который может потребовать длительного восстановления – от шести месяцев до года, прежде чем пытаться снова.
В исследовании, опубликованном в 2015 году, рассматривались женщины в четырех медицинских центрах в США, которые пытались забеременеть после потери беременности. Очень короткое время ожидания (менее трех месяцев) не было связано с повышенной частотой выкидышей или других проблем с беременностью. Исследователи пришли к выводу, что «традиционная рекомендация подождать не менее 3 месяцев после потери беременности перед попыткой нового зачатия не может быть оправдана».
Фактически, исследования показывают, что более короткие интервалы (менее шести месяцев) между выкидышем и следующей беременностью на самом деле имеют лучшие результаты. Вероятно, это связано с тем, что женщины, которым требуется больше времени, чтобы забеременеть после выкидыша, с большей вероятностью могут иметь проблемы, такие как снижение фертильности или бесплодие.
Ваши шансы на нормальную беременность после выкидыша не уменьшаются, и большинство женщин имеют 95% успеха. Для тех, кто перенес последовательные выкидыши, вероятность наступления беременности все же снижается до 75% при нескольких попытках. Хотя основные факторы риска самопроизвольного аборта связаны со здоровьем, у некоторых женщин они повышены по непонятным причинам. Тем не менее могут быть назначены анализы и обследования для их определения и устранения.
Другие возможные причины кровотечений на ранних сроках беременности
Кровотечение во время ранней беременности может быть связано с другими причинами, кроме имплантации. Если у вас сильное кровотечение на ранних сроках беременности со спазмами или болями или без них, обратитесь к врачу.
Некоторые из других причин кровотечения на ранних сроках беременности:
- Интимные отношения. Могут быть одной из возможных причин кровотечения на ранних сроках беременности, потому что шейка матки на этой стадии очень чувствительна.
- Внематочная беременность. Это состояние, при котором эмбрион имплантируется и развивается в любом другом месте за пределами матки, например, в маточных трубах, брюшной полости, яичниках или в шейке матки (нижняя часть матки, которая соединяется с влагалищем). В итоге развивается влагалищное кровотечение, сопровождающееся болью в тазовой области или спазмами (особенно односторонними), головокружением, тошнотой и рвотой. Это опасное для жизни состояние и требует неотложной медицинской помощи.
- Угроза прерывания беременности. В этом состоянии плод все еще находится внутри матки, но окончательный исход беременности находится под вопросом. Угроза прерывания беременности может произойти из-за инфекции, использования определенных лекарств или травмы.
- Полный выкидыш. По оценкам, выкидыши возникают примерно в 10-25% всех клинически признанных беременностей. Так, выкидыш может стать причиной кровотечений на ранних сроках беременности в 4 недели. Помимо вагинального кровотечения, другие симптомы выкидыша — спазмы и боль в пояснице или животе, выделения крови со сгустками из влагалища.
- Молярная беременность. Молярная беременность — редкое осложнение беременности, при котором в полости матки развивается аномальная масса клеток, а не ребенок. Помимо влагалищного кровотечения ярко-красного или темно-коричневого цвета, состояние вызывает сильную рвоту и тошноту, выпадение кист (похожи на виноград) из влагалища и тазовые боли.
- Цервикальные проблемы. Цервикальные проблемы, включая воспаление шейки матки, аномальные разрастания или инфекцию шейки матки, также могут вызывать кровотечение на ранних стадиях беременности.
- Инфекции. Любой тип инфекции влагалища или шейки матки или заболевания, передающиеся половым путем (ЗППП), такие как герпес, хламидиоз или гонорея, могут вызвать выеления, схожие на кровотечение на ранних сроках беременности.
Самопроизвольный выкидыш может быть ранним или поздним
Ранним можно считать самопроизвольное прерывание, происходящее на первых неделях беременности. Основных причин, которые вызывают отторжение плода на ранних сроках, может быть достаточно много – от перенесенного инфекционного заболевания матери до генетических нарушений у плода, что проявляются по ходу его развития.
Позднее самопроизвольное прерывание беременности происходит после 16 недель, их причину можно определить более конкретно. Если у женщины произошли два или более таких случая подряд, диагностируют привычное прерывание.
Наиболее частой причиной выкидышей можно считать генетические поломки в клетках эмбриона. Женщинам, которые считают себя виноватыми в потере ребенка, нужно вспомнить – только половина хромосом зародыша наследуется от матери, вторая половина достается от отца, и без специальных исследований достаточно тяжело определить, где произошел сбой.
Если поломка значительна, и бракована часть ДНК, отвечающая за определенные функции – неспособный далее развиваться эмбрион будет отторгнут. На каком сроке это произойдет-зависит от конкретного дефектного гена. В таком случае выкидыш – закономерный процесс очищения организма от нежизнеспособного плода.
 Дефектный ген
Дефектный ген
Каждая клетка, образующаяся в результате слияния сперматозоида и яйцеклетки – уникальна, и шанс повторной генной поломки при следующей беременности достаточно ничтожен (это в том случае, если родители не имеют установленных генных аномалий).
Помимо генных аномалий, возможными причинами могут быть:
- фактор защиты, при котором мощная иммунная система женщины воспринимает эмбрион, как угрозу, и отторгает его;
- инфицирование – организм поражается вирусами или микроорганизмами;
- вызывающие системное заболевание (ВИЛ, краснуха, цитомегаловирус). В начале беременности спровоцировать выкидыш может реакция организма на любую инфекцию – ОРВИ, грипп. Женщина, имеющая в прошлом самопроизвольный аборт, должна предупреждать возможность инфицирования, избегая контактов с больными, не посещать места массового скопления людей во время распространения сезонных заболеваний;
- гормональные нарушения, при которых организм не может создать условия для нормального вынашивания ребенка. Гормональный фон женщины начинает изменяться с начала зачатия, создавая условия для успешного прикрепления и развития эмбриона. Несоответствие процессов может быть обнаружено и откорректировано врачами, развитию плода ничего не будет угрожать;
- эндокринные нарушения, вызванные патологиями развития щитовидной, поджелудочной желез, блокирующим выработку прогестерона, без которого развитие эмбриона невозможно;
- развитие беременности на фоне установленной в полости матки противозачаточной спирали. Это возможно при несоответствии размеров спирали, ошибках при постановке конструкции. Если плацента формируется рядом со спиралью, то вероятность ее отслоения и последующего кровотечения очень велика;
- внешние факторы, воздействующие на плод (тератогенные) – воздействие лекарственных средств, вызывающих изменение гормонального фона организма, наркотических средств, алкоголя, красок, лаков, средств бытовой химии, с которой может контактировать будущая мать. К тератогенным факторам можно отнести вредящие плоду физические воздействия на организм – перетягивание живота, активное занятие спортом.
- особенности развития репродуктивных органов женщины – слишком маленькая, детская матка, седловидная или имеющая внутри перегородку матка, не позволяющая правильно развиваться эмбриону, опухоли яичников;
- излишняя слабость шейки матки, которая на определенном периоде не выдерживает давления на нее околоплодных вод и развивающегося плода;
- стрессы и нервные потрясения очень часто нарушают равновесие в организме будущих матерей, провоцируя отторжение плода;
- излишний вес, функциональные нарушения внутренних органов (сердечно-сосудистая недостаточность, почечная недостаточность, печеночная недостаточность), не позволяющие выносить ребенка;
- искусственные прерывания беременности, произведенные ранее.
Если определена причина, вызвавшая выкидыш, сотрудничество женщины и врача сделает возможным ее устранение, определение дальнейших действий для зачатия и вынашивания ребенка и врачебный контроль за процессом.
Важно: Женщине, переживающей стресс после неудачной беременности, важно уяснить – в произошедшем виноватых нет, случившиеся не является ее виной, большинство случаев отторжения эмбриона происходит самопроизвольно из-за генных нарушений, а не из-за нервных перегрузок или секса
Что делать, если новая беременность наступила сразу после выкидыша
Есть ряд причин, по которым гинекологи не рекомендуют беременеть еще несколько месяцев после выкидыша, а подождать какое-то время. Одна из них – организм не успел как следует восстановиться. Во время беременности происходит серьезная гормональная перестройка, а самопроизвольный аборт нарушает гормональный баланс. После такого потрясения организму нужно время, чтобы привести все в норму.
Другая причина – большая потеря крови во время прерывания беременности и последующего выскабливания. На этом фоне наблюдается снижение гемоглобина, что негативно отразится на развивающемся плоде. Он будет страдать от нехватки питательных веществ и кислорода, и это может привести к новому выкидышу или отставанию в развитии. Поэтому разумнее беременеть через полгода, а то и позже.
Если беременность наступила сразу после выкидыша, то первое, чего НЕ нужно делать – паниковать. Хотя риск повторения неудачи высокий, при должном отношении к собственному здоровью у вас все получится.
Что нужно предпринять?
- Избегать стрессов, переутомления. Нельзя поднимать тяжести и выполнять тяжелую физическую работу;
- Придерживаться принципов правильного питания;
- Как только узнали о беременности, начинать прием фолиевой кислоты – она нужна для профилактики развития пороков нервной трубки у малыша;
- Не пренебрегать рекомендациями врача. Если он настаивает на госпитализации, не отказывайтесь: в больнице, в случае чего, смогут оказать экстренную помощь и остановить развивающийся выкидыш.

Женщины, задающиеся вопросом, через сколько я могу забеременеть после выкидыша, в первую очередь должны посетить врача. Он назначит анализы, которые помогут установить причину прерывания беременности. В зависимости от лечения, его продолжительности и результативности – врач определит, через сколько времени женщине можно начинать планирование. В большинстве случаев через полгода после самопроизвольного прерывания
В этом деле важно не торопиться и сохранять положительный настрой
Гормональные инъекции
Гормональные инъекции содержат в себе гормон прогестаген. Именно этот гормон, за счет постоянного проникновения в кровь, останавливает производство яйцеклеток. Помимо этого, прогестаген повышает вязкость слизи, которую вырабатывает шейка матки, и сперматозоиды не могут проникнуть внутрь.
Препарат вводят внутримышечно: в ягодицу или в предплечье. Действует он от 8 до 13 недель, в зависимости от типа инъекции. Этот метод подходит кормящим женщинам, а также тем, кто не может использовать средства, содержащие эстрогены.
Побочные эффекты: увеличение веса, головные боли, перепады настроения, болезненные ощущения в груди, менструация может стать нерегулярной или долгой, или же совсем прекратиться.
Индекс Перля: 0,3 — 1,4
Юлия Оводова: «Гормоносодержащие методы контрацепции, бесспорно, требуют дополнительного использования барьерных методов контрацепции у ВИЧ-положительных людей. Кроме того, требуется коррекция их дозы или дозы препаратов АРВТ, так как они влияют на биодоступность друг друга. Инъекция не защищает от инфекций, передаваемых половым путем».
Лилия Фаррахова: «Контрацептивные инъекции — это метод гормональной контрацепции, который содержит вещество, аналогичное естественному гормону прогестерону, который вырабатывают яичники женщины. Наиболее популярная разновидность противозачаточных инъекций — препарат Депо-Провера, который защищает от нежелательной беременности в течение 12 недель. Другой препарат Нористерат — предотвращает беременность в течение 8 недель. Оба вида противозачаточных инъекций относятся к высокоэффективным обратимым методам контрацепции с продолжительным действием. Эффективность использования противозачаточных инъекций выше 99%».
Что делать после выкидыша?
- Желательно пропустить 6 месяцев перед новой попыткой забеременеть. Замечено, что беременность, наступившая сразу вслед за выкидышем, имеет в полтора раза большую, чем обычно, вероятность самопроизвольного прерывания. Однако если беременность все же наступила — не паникуйте. Многие подобные беременности завершились благополучными родами.
- Если вы решили на какое-то время воздержаться от попыток забеременеть, проконсультируйтесь с врачом, какой метод контрацепции подходит вам более всего.
- Обсудите с врачом причины, приведшие к выкидышу, и выработайте план дальнейших действий.
Беременность после выкидыша: когда можно и как повысить шансы

Выкидыш определяется как потеря беременности, произошедшая до того, когда плод получает шансы на выживание. В различных источниках эта граница варьирует от 20 до 24 недели беременности. Существует много факторов, которые способствуют этому, и чаще всего причины связаны с нарушениями в развитии плода. Например, гены или хромосомы ребенка могут иметь аномалии, но не всегда это происходит из-за генетических отклонений. Это может быть также связано с некоторыми состояниями здоровья матери, например, проблемами с шейкой матки или неконтролируемым диабетом.
При планировании зачатия ребенка после перенесенного выкидыша чувствовать беспокойство – нормально. Многие женщины не уверены в правильности выбранного времени, чтобы предпринять попытки снова забеременеть. Прочитав статью, вы поймете, что здоровая беременность возможна после выкидыша уже в самое ближайшее время, и вам нет необходимости ждать, за исключением каких-либо осложнений и дополнительных причин.
Беременность после выкидыша – вероятность повтора
Знаете ли вы, что беременность прерывается выкидышем в 10-20% случаев? Цифры могут быть даже выше, потому что часто женщина еще не подозревает о своем положении, так как выкидыш происходит очень рано.
У большинства женщин происходит только один самопроизвольный аборт, а затем они вынашивают ребенка полный срок. Только менее 5 процентов имеют два случая и только 1 процент переживают более трех повторяющихся выкидышей. Это может быть вызвано гормональным дефектом, аномалиями матки или ее слабой шейкой. Хорошей новостью является то, что существуют медицинские процедуры, которые могут быть предприняты для устранения этих проблем
Важно проконсультироваться с врачом, если вы перенесли более одного выкидыша, так как это увеличивает вероятность такого же окончания беременности. 6
Химические методы
Химический спермицид вступает в контакт со сперматозоидами и разрушает их оболочку, отделяя головку от хвостика. Тем самым он лишает сперматозоиды возможности перемещаться. Спермициды — это пасты, шарики, пенообразующие таблетки и свечи, аэрозольные составы, растворимые пленки и другие.
Можно не обращаться к врачу за предварительной консультацией, так как побочных эффектов практически не бывает. Большинство упомянутых выше средств можно применять за 10-15 минут до полового акта.
Индекс Перля: 21
Лилия Фаррахова: «Безусловным достоинством противозачаточных свечей является их антисептический эффект. Эти средства не только разрушают сперматозоиды, но и губительно воздействуют на возбудителей различных заболеваний. В результате контрацептивные свечи могут частично защищать от некоторых заболеваний, которые передаются половым путем. В то же время активные компоненты свечей негативно влияют на естественную флору влагалища, что приводит к дисбактериозу. Эффективность вагинальных противозачаточных свечей около — 80-85%».
Можно ли обойтись без чистки (выскабливания) матки?
Если плодное яйцо вышло полностью и на УЗИ не обнаруживаются его остатки, можно обойтись без чистки (кюретажа). Но когда в маточной полости находятся кусочки плодного яйца, выскабливание обязательно: иначе матка не сократится, женщину будут беспокоить выделения и воспаление.
При замершей беременности на малом сроке проводится обязательная аспирация полости матки вакуумом (отсос содержимого матки специальным прибором) и выскабливание. На поздних сроках вызывают искусственные роды с помощью препаратов, стимулирующих сокращения матки. Если этого не сделать, погибший плод начинает разлагаться, выделяя токсины в кровь женщины. Возникает отравление организма. Если плод не убрать в ближайшее время, наступают необратимые изменения в свёртываемости крови и нагноение, приводящее к заражению крови.
Иногда погибший плод сам через некоторое время изгоняется из матки — происходит выкидыш. Однако ждать этого не стоит, нужно сразу обратиться в клинику. Описаны случаи, когда зародыш мумифицировался в полости матки, превращаясь и литопедион – «каменный плод». У таких пациенток отмечалось стойкое бесплодие.
В то же время бывает так, что при многоплодной беременности один эмбрион погибает, а второй остается в матке и выходит во время родов. Ученые предполагают, что организм второго плода вырабатывает гормоны, не дающие «замершему» близнецу разлагаться. Если женщины, у которых такое состояние наблюдалось дважды, и дети рождались здоровыми. В этом случае чистку до родов не проводят!
Бояться процедуры не нужно: операция болезненная, она проводится под анестезией. Выскабливание сопровождается гистероскопией — доктор пользуется специальным прибором с подсветкой и камерой, выводящей изображение полости матки на компьютер.
Почему происходит выкидыш?
Существующее большое количество причин условно можно разделить на три группы.
Со стороны женщины — могут привести к привычному невынашиванию
* Возраст: чем старше женщина, тем выше вероятность потери беременности.
* Вредные привычки: курение, алкоголизм, наркомания. Нарушаются процессы формирования плаценты и плодного яйца. При курении кровь становится вязкой и повышается риск образования тромбов в просвете сосудов.
* Тромбофилия и антифосфолипидный синдром — имеется склонность к повышенной свертываемости крови. На ранних сроках нарушается имплантация зародыша в стенку матки, поздних — образуются небольшие тромбы в сосудах плаценты, что приводит к её отслойке.
* Врождённые аномалии развития половых органов: двурогая или седловидная матка, удвоенная или «детская» матка, внутриматочная перегородка и т.д.
* Приобретенные анатомические причины: миома матки и/или полипы в полости матки.
* Любые хронические заболевания матери: сахарный диабет, проблемы со щитовидной железой, повышенный уровень пролактина, инфекционные болезни, ожирение и др. Приводят к недостаточной выработке прогестерона, плохой подготовке эндометрия к прикреплению эмбриона, образованию мелких тромбов в сосудах формирующейся плаценты. Как следствие — нарушается имплантация и теряется беременность.
* Истмико-цервикальная недостаточность — возможно преждевременное раскрытие шейки матки. Факторы риска: травма шейки матки (в родах, во время аборта, прерывание беременности на поздних сроках), врожденные пороки развития (удвоение шейки), многоплодная беременность.
* Избыточная выработка мужских половых гормонов (гиперандрогения) — часто наблюдается при синдроме поликистозных яичников. Может приводить к истмико-цервикальной недостаточности.
* Применение лекарств: Итраконазола, Метотрексата и противовоспалительных препаратов приводит к нарушению имплантации эмбриона.
* Иммунная система матери работает неправильно: не «узнает» и разрушает собственные ткани. По этой же причине плод может отторгаться материнским организмом.
Со стороны ребёнка — в основном спорадические выкидыши
Часто происходят при наличии генетических нарушений или несовместимых с жизнью аномалий развития у плода (речь шла об этом выше).
К потере беременности могут приводить острые инфекционные заболевания — например, тяжёлый грипп или кишечная инфекция. Заболевания сопровождаются высокой лихорадкой, интоксикацией и обезвоживанием. Крохотному существу сложно выжить в таких условиях.
Необъяснимое привычное невынашивание
Иногда причина так и остаётся невыясненной — психологически сложный момент и для врача, и для родителей.