Кровь из ануса
Содержание:
- Первая помощь при маточном кровотечении
- Атонические кровотечения.
- Симптомы маточного кровотечения
- Профилактика проблем послеродового кровотечения
- Причины послеродового кровотечения
- Можно ли вылечить маточное кровотечение народными средствами?
- Лечение кровотечений при меноррагии и метроррагии
- Геморрагический шок
- Шеечная беременность.
- Влияние беременности на функцию печени
- ПРЕЖДЕВРЕМЕННАЯ ОТСЛОЙКА НОРМАЛЬНО РАСПОЛОЖЕННОЙ ПЛАЦЕНТЫ
- Схема лечения
- Диагностика Кровоизлияния в мозг при родовой травме:
- Причины
- Разрыв матки
- Сколько в граммах
Первая помощь при маточном кровотечении
Самостоятельно вылечить патологию нельзя, также, как и выявить причину этого состояния. Поэтому нужно обратиться к гинекологу и пройти комплекс исследований: анализов и УЗИ.
При сильном кровотечении, когда кровь льется без остановки, нужно вызвать скорую. До приезда медиков, нужно оказать пациентке первую помощь. Она заключается в следующих действиях, вы можете:
- Уложить пациентку на ровную поверхность, подложив подушку под ноги — они должны быть выше уровня тела примерно на 20 – 30 см.;
- Приложить холодный предмет (например, бутыль с холодной водой) к низу живота;
- Больной нужно давать сладкое питье.
Атонические кровотечения.
Акушеры выделяют еще атонические кровотечения (кровотечение при полном отсутствии сократительной способности — матка Кувелера). Они отличаются от гипотонических кровотечений, тем что матка находится совершенно в отсутствующем тонусе, и не реагирует на введение утеротоников.
Если гипотоническое кровотечение не останавливается при РОПМ то дальнейшая тактика такая:
- наложить шов на заднюю губу шейки матки толстой кетгутовой лигатурой — по Лосицкой. Механизм гемостаза: рефлекторное сокращение матки так как огромное количество интерорецепторов находится в этой губе.
- Этот же механизм при введении тампона с эфиром.
- Наложение зажимов на шейку матки. Два окончатых зажима вводится во влагалище, одна раскрытая бранша находится в полости матки, а другая в боковом своде влагалища. Маточная артерия отходит от подвздошной в области внутреннего зева, делится на нисходящую и восходящую части. Эти зажимы пережимают маточную артерию.
Приступя к операции удаления матки можно попобровать еще один рефлекторный метод остановки кровотечения:
- перевязка сосудов по Цицишвили. Лигируют сосуды проходящие в круглых связках , собственной связке яичника и в маточном отделе трубы , и на маточные артерии. Маточная артерия проходит по ребру матки. Если не помогает то эти зажимы и сосуды буду подготовительными в удалении.
- Электростимуляция матки (сейчас от нее отходят). Накладываются электроды на брюшную стенку или прямо на матку и подают разряд.
- Иглорефлексотерапия
Симптомы маточного кровотечения
Любое выделение крови из влагалища, помимо нормальных менструальных выделений, уже считается кровотечением.
При этом выделяют два менструальных расстройства:
- Меноррагия, которая представляет собой тяжелое маточное кровотечение, происходящее через равные промежутки времени (во время месячных);
- Метроррагия — нерегулярные кровотечения.
Отличить патологические (связанные с заболеваниями) выделения от физиологических можно по нескольким признакам. Характерные симптомы кровотечения:
- Насыщенный цвет из-за примеси крови: кроваво-красный, алый, бордовый;
- Длительность: кровотечение начинается вне менструального периода (метроррагия) или менструация длится дольше нормы — от 5 дней (меноррагия);
- Консистенция: выделения могут содержать кровь без примесей, кровь с примесями слизи или включением сгустков темно-бордового или бордово-серого цвета;
- Запах: не свойственный менструальным выделениям — при маточном кровотечении выделения пахнут кровью, испорченной рыбой, мясом и т.д..
Объем выделений при меноррагии и метроррагии также отличается:
- При месячных (меноррагия) выделения очень обильные — сот 80 мл в сутки (гигиенические средства приходится менять чаще, чем через 2-3 часа);
- Вне менструаций (метроррагия) объем выделяемого бывает разный — кровь мажет (в просторечье — мазня), капает или непрерывно льется.
- При стойком климаксе даже капли крови — патология.
Маточное кровотечение сопровождается симптомами заболеваний, связанных с потерей крови. Женщину мучают: головокружение, слабость, мелькающие точки в глазах, звон в ушах, одышка, усиление сердцебиения. Постепенно симптомы усиливаются, не исключены обмороки. Параллельно о себе дает знать патология — причина кровотечения. Чаще всего начинаются боли в животе, повышается температура и др.
Профилактика проблем послеродового кровотечения
Если у роженицы наблюдается акушерско-гинекологический анамнез, есть нарушения в работе свертывающей системы, идет прием антикоагулянтов, имеется высокий риск развития послеродового кровотечения, то она обязана быть под врачебным контролем как во время беременности, так и после нее. С такими нарушениями рожениц направляют в специальные родильные дома.
В целях профилактики послеродового кровотечения женщинам вводятся препараты, которые способствуют нормальному сокращению матки. В первые несколько часов после родов роженицам необходимо пребывать под пристальным присмотром врачей для того, чтобы те с максимальной точностью смогли оценить объем маточного кровотечения после родов на ранней его стадии.
Причины послеродового кровотечения
Процесс развития послеродового кровотечения может возникать вследствие нарушения функции сокращения миометрия, что может проявляться в гипотонии — понижении тонуса мышц и их недостаточной активности в матке, атонии — потере способности матки сокращаться, снижении тонуса матки и отсутствии реакции миометрия на внешнюю стимуляцию.
Среди основных причин возникновения послеродовых кровотечений — миомы, а также фибромы матки. Рубцовые процессы в миометрии, многоводки и избыточные растяжения матки при условии многоплодной беременности тоже могут стать причинами такого состояния. Реже причинами могут быть затяжные роды с довольно крупным ребенком, прием препаратов, которые могут снижать тонус матки.
Кровотечение матки может возникать в связи с задержкой в полости последа в виде остатков плаценты и частиц оболочки плода. Такой послед может препятствовать нормальному и полноценному сокращению матки, а значит, будет провоцировать воспаление и послеродовое кровотечение. Отделение последа может нарушиться из-за частичного приростания плаценты внутри организма женщины, неправильного поведения на третьем периоде родов, спазмов шейки матки и не скоординированной родовой деятельности.
Чаще всего факторами возникновения послеродового кровотечения могут быть атрофия или же гипотрофия эндометрия, которые происходят вследствие проводимых ранее оперативных вмешательств таких как, кесарево сечение, выскабливание матки, ранние аборты, консервативная миомэктомия.
Послеродовое кровотечение может возникать после травм или разрывов мягких тканей половых путей женщины, которые она может получить во время родов. Достаточно высокий риск возникновения послеродового кровотечения может быть при преждевременной отслойке плаценты, гестозе или угрозе прерывания беременности. Существует такой риск при наличии предлежания, плацентарной недостаточности, цервицита или эндометрита, хронических болезней сердца, печени или почек.
Можно ли вылечить маточное кровотечение народными средствами?
Маточное кровотечение — симптом огромного множества заболеваний и требует особенно внимательного отношения в силу вероятности серьезных последствий для жизни и здоровья. Любое выделение крови из влагалища, не связанное с нормальной менструацией, должно обязательно восприниматься как причина для срочного обращения к гинекологу.
Заметив признаки маточного кровотечения, многие женщины пытаются лечиться самостоятельно, прибегая к рецептам народной медицины, что может привести к трагическим последствиям. Народные средства против маточного кровотечения, такие как настои крапивы, калины, хвоща и пастушьей сумки, действительно демонстрируют определенную эффективность, но применяются только в качестве дополнения к основной терапии после согласования с лечащим врачом.
Лечение кровотечений при меноррагии и метроррагии
В первую очередь гинеколог останавливает кровотечение. Беременным назначаются препараты, расслабляющие матку, и гормоны, останавливающие выкидыш. Остальным женщинам выписывают разные кровоостанавливающие препараты, ставят поддерживающие гемоглобин капельницы, в тяжелых случаях требуется перелить кровь.
Параллельно ведется лечение самого заболевания. В зависимости от причины возможен прием антибиотиков, гормонов. Если обнаружены новообразования или эрозия, проводится операция по удалению полипов или миомы, прижигание эрозии, выскабливание матки и т.д. Список возможных мер бесконечен.
Лечение кровотечений при беременности
Кровотечение при беременности опасно — это признак внематочной беременности, начала выкидыша или ранних родов. Заметив выделения, особенно сопровождающиеся тянущими болями (живот, поясница), нужно вызвать скорую. До приезда скорой нужно лежать. Можно принять таблетку Но-шпы, снимающей спазм матки.
Лечение кровотечения при беременности зависит от причины:
- Внематочная беременность. Беременность вне матки — частое явление, и отличить ее от нормальной может только акушер-гинеколог. Сильное кровотечение при внематочной — признак разрыва органа, где прижился плод. В этом случае проводится срочная операция.
- Выкидыш или преждевременные роды. Сначала появляется легкая мазня, через некоторое время выделения усиливаются. Это происходит при раскрытии шейки и выходе плода.
Лечение кровотечений после родов или операции
Выделения после беременности должны длиться не дольше 2-х недель. Такие симптомы как боли в животе и неприятный запах выделений, говорят о начавшемся воспалении матки. При таких симптомах обратитесь к гинекологу. Доктор возьмет мазки на инфекции и проведет УЗИ малого таза.
Патологические маточные кровотечения после родов — признак воспаления, незаживающих ран, неполного отхождения плаценты и других осложнений после беременности. Лечение в этом случае также зависит от причины. Часто нужны сильные антибиотики. Возможно, потребуется лечебное выскабливание. При своевременной помощи проблемы уходят и организм восстанавливается. Запущенная патология гарантирует перитонит — гнойное воспаление матки и брюшины.
Лечение кровотечений при при климаксе
Первая стадия климакса длится до 2-х лет. В этот период скудные выделения, схожие с менструациями, не опасны. Сильные кровотечения или кровь после наступления стойкого климакса — следствие опухолей, опущения внутренних органов и других процессов, связанных со старением организма.
Гинеколог назначит анализы крови на свертываемость и онкомаркеры (указывающие на рак), проведет УЗИ малого таза. Если будут обнаружены опухоли — потребуется биопсия.
Для лечения кровотечений при климаксе часто применяется современная методика — гормонотерапия, проводится удаление опухолей. Если все совсем плохо — удаляется матка. После климакса без этого органа вполне можно прожить.
Геморрагический шок
Тяжелым материнским осложнением массивного кровотечения является геморрагический (гиповолемический) шок. При кровопотере более 25% объема циркулирующей крови (ОЦК), или более 1500 мл, развивается клиническая картина геморрагического шока. В 10% случаев ПВП, которые закончились смертью плода, то есть при отслойке > 2/3 площади плаценты, возможно развитие диссеминированной внутрисосудистой коагуляции, или синдрома диссеминированного внутрисосудистого свертывания крови (ДВС-синдрома).
Этот синдром развивается вследствие попадания массивных доз тканевого тромбопластина (с мест повреждения плаценты) в материнскую сосудистую систему, способствует активации коагуляционного каскада, в первую очередь, в микрососудистой русле. Это приводит к развитию ишемических некрозов паренхиматозных органов — почек, печени, надпочечников, гипофиза.
Ишемический некроз почек может развиваться вследствие острого тубулярного некроза или двустороннего кортикального некроза, манифестирует олигурией и анурией. Двусторонний кортикальный некроз является фатальным осложнением, что требует проведения гемодиализа и может привести к смерти женщины вследствие уремии через 1-2 нед.
Ведение пациенток с гиповолемическим шоком требует быстрого восстановления утраченного объема крови. Выполняется катетеризация центральной вены, измеряется центральное венозное давление для контроля за восстановлением кровопотери, вводится катетер в мочевой пузырь для контроля за диурезом, внедряется ингаляция кислорода и начинается инфузия крови и кровезаменителей до достижения уровня НЕТ более 30% и диуреза > 0,5 мл / кг / час. Исследования количества тромбоцитов, уровня фибриногена и сывороточного калия выполняют после вливания каждых 4-6 флаконов крови.
Исследование показателей коагуляции крови (тесты на ДВС-синдром) проводятся каждые 4 ч до родоразрешения. Наиболее чувствительным клиническим тестом на развитие ДВС синдрома является уровень продуктов деградации фибриногена (ПДФ), хотя прогностическое значение имеет лишь однократное исследование уровня ПДФ, т.е. по уровню ПДФ нельзя делать вывод об эффективности лечения. Хотя нормальные результаты уровня ПДФ не исключают возможности синдрома ДВС, уровень фибриногена и количество тромбоцитов является важнейшим маркером ДВС-синдрома.
Срочное родоразрешение является основным компонентом лечения синдрома ДВС, и приводит к регрессии его проявлений. Методом выбора является кесарево сечение. При смерти плода и стабильном состоянии пациентки возможно проведение влагалищного родоразрешения. При уменьшении уровня тромбоцитов <50 000 или уровня фибриногена <1 г / л эти компоненты крови должны быть восстановлены. Восстановление уровня фибриногена достигается переливанием свежезамороженной плазмы или криопреципитата. Гепарин обычно не применяется.
Шеечная беременность.
Практически никогда не бывает доношенной. Беременность прерывается чаще всего до 12 недель. В группу риска по развитию шеечной беременности являются женщины с отягощенным акушерским анамнезом, перенесшие воспалительные заболевания, заболевания шейки матки, нарушение менструального цикла по типу гипоменструального синдрома. Имеет значение высокая подвижность оплодотворенного яйца не в теле матки, а в нижнем сегменте или в шеечном канале.
Диагноз может быть поставлен при специальном гинекологическом или акушерском исследовании: при осмотре шейки в зеркалах шейка матки выглядит бочкообразной, со смещенным наружным зевом, с выраженным цианозом, легко кровоточит при исследовании. Тело матки более плотной консистенции, размеры меньше предполагаемого срока беременности.. Кровотечения при шеечной беременности всегда очень обильно, потому что нарушается структура сосудистых сплетений матки – сюда подходит нижняя ветвь маточной артерии, пудендальная артерия. Толщина шейки матки значительно меньше толщины матки в области тела, то нарушаются сосуды и кровотечение не удается остановить без оперативного вмешательства. Ошибочно можно начать оказание помощи с выскабливания полости матки, а так как выраженность бочкообразных, цианотичных изменений шейки матки, зависит от срока беременности, то кровотечение усиливается. Как только установлен диагноз шеечной беременности, который может быть подтвержден данными УЗИ – нельзя проводить выскабливание полости матки, а должно быть остановлено это кровотечение путем эсктирпации матки без придатков. Другого варианта остановки кровотечения при шеечной беременности не бывает и быть не должно, так как кровотечение идет из нижних ветвей маточной артерии.
Влияние беременности на функцию печени
Печень во время беременности находится в состоянии высокого функционального напряжения. Однако у здоровых женщин при физиологическом течении беременности функционирование печени не нарушается.
Отмечается:
- незначительное увеличение печени в размерах при отсутствии выраженных гистологических изменений;
- отмечается уменьшение антитоксической функции печени;
- уровень белка в сыворотке крови снижается, к родам может достигать 60 г\л;
- результатом изменений в составе белков сыворотки является увеличение СОЭ;
- изменяется свертываемость крови и фибринолиз. Эти изменения способствуют повышению свертывающей способности крови.
ПРЕЖДЕВРЕМЕННАЯ ОТСЛОЙКА НОРМАЛЬНО РАСПОЛОЖЕННОЙ ПЛАЦЕНТЫ
Преждевременной
считают отслойку нормально расположенной плаценты до рождения плода: во
время беременности, в первом и во втором периодах родов.
Преждевременная
отслойка нормально расположенной плаценты нередко сопровождается
значительным внутренним и/или наружным кровотечением. Летальность
составляет 1,6-15,6%. Основной причиной смерти женщины является
геморрагический шок и, как следствие полиорганная недостаточность.
Частота
преждевременной отслойки в настоящее время возросла в связи с нередко
встречающимися рубцовыми изменениями матки (кесарево сечение,
миомэктомия).
На ранних сроках беременности отслойка нормально расположенной плаценты часто сопутствует прерыванию беременности.
В зависимости от площади отслойки выделяют частичную и полную.
При
частичной отслойке плаценты от маточной стенки отслаивается часть ее,
при полной — вся плацента. Частичная отслойка нормально расположенной
плаценты может быть краевой, когда отслаивается край плаценты, или
центральной — соответственно центральная часть. Частичная отслойка
плаценты может быть прогрессирующей и непрогрессирующей. (рис. 24.4, а,
б, в)
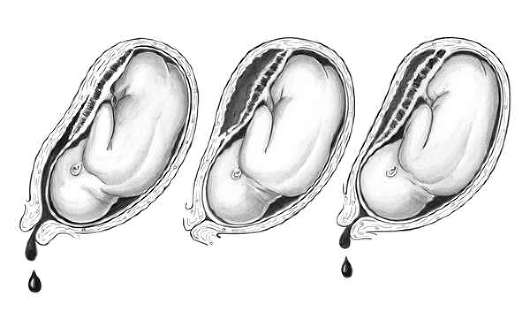 Рис.
Рис.
24.4. Варианты преждевременной отслойки нормально расположенной
плаценты.А — частичная отслойка с наружным кровотечением; Б —
центральная отслойка плаценты (ретроплацентарная гематома, внутреннее
кровотечение); В — полная отслойка плаценты с наружным и внутренним
кровотечением
Этиология преждевременной
отслойки нормально расположенной плаценты окончательно не установлена.
Отслойку плаценты считают проявлением системной, иногда скрыто
протекающей патологии у беременных.
Схема лечения
Шаг №1 Первичный прием
На первом же приеме пациента с кровью из заднего прохода врач-проктолог проводит полноценный медицинский осмотр, выясняет анамнез заболевания и, в случае необходимости, назначает дополнительные инструментальные исследования или консультации врачей других специальностей.
Методы диагностики: При диагностировании используется:
-
пальцевое ректальное исследование,
-
аноскопия,
-
ректороманоскопия,
-
лабораторные исследования.
На первом же приеме пациента с кровью из заднего прохода врач-проктолог проводит полноценный медицинский осмотр, выясняет анамнез заболевания и, в случае необходимости, назначает дополнительные инструментальные исследования или консультации врачей других специальностей.
Методы диагностики: При диагностировании используется:
-
пальцевое ректальное исследование,
-
аноскопия,
-
ректороманоскопия,
-
лабораторные исследования.
Шаг №2 Лечение
После установления причины и локализации источника кровотечения назначается комплексное лечение, направленное на основное заболевание и снижение интенсивности кровотечения. Для этой цели могут использоваться как медикаментозные средства, так и хирургические методики.
Возможные методы лечения: Возможные методы лечения:
-
иссечение аппаратом Сургитрон,
-
лигирование латексными кольцами,
-
местная и системная медикаментозная терапия,
-
склеротерапия,
-
фотокоагуляция,
-
дезартеризация с мукопексией.
После установления причины и локализации источника кровотечения назначается комплексное лечение, направленное на основное заболевание и снижение интенсивности кровотечения. Для этой цели могут использоваться как медикаментозные средства, так и хирургические методики.
Возможные методы лечения: Возможные методы лечения:
-
иссечение аппаратом Сургитрон,
-
лигирование латексными кольцами,
-
местная и системная медикаментозная терапия,
-
склеротерапия,
-
фотокоагуляция,
-
дезартеризация с мукопексией.
Терапия при кровотечении из заднего прохода
Вполне понятно, что при таком разнообразии причин, провоцирующих ректальное кровотечение, не может быть и речи о существовании единой схемы лечения всех больных
Ещё раз стоит обратить внимание на то, что рассматриваемая патология – это не болезнь, а симптом, а потому для его устранения необходимо вылечить то заболевание, которое и послужило причиной кровотечения. Далеко не в каждом случае кровь, выделяемая из заднего прохода, — серьезная патология, однако во всех без исключения случаях это повод, чтобы назначить визит к врачу
Ни о каком самолечении не может быть и речи, даже если вы знаете, что именно послужило причиной появления крови.
В зависимости от того, чем вызвана рассматриваемая проблема, будут отличаться способы и методы борьбы с ней:
-
Медикаментозное – используется чаще всего при инфекционной природе ректального кровотечения или при глистных инвазиях. Устранение причины влечет за собой и исчезновение тревожного симптома.
-
Оперативное – назначается при полипах, новообразованиях, запущенных формах геморроя.
-
Контактное – применяется при язвенном поражении стенок желудка и/или двенадцатиперстной кишки (прижигание язвы).
-
Комбинированное – нередко требуется для более эффективной борьбы с заболеванием. К примеру, при язве проводится вначале прижигание, а затем – антибактериальная терапия.
Диагностика Кровоизлияния в мозг при родовой травме:
Диагноз субдуральной гематомы устанавливают на основании клинического наблюдения и инструментального обследования. Быстро нарастающие стволовые симптомы позволяют заподозрить гематому задней черепной ямки, возникшую в результате разрыва намета мозжечка или других нарушений. При наличии неврологических симптомов можно предположить конвекситальную субдуральную гематому. Люмбальная пункция в этих случаях не желательна, т.к. она может спровоцировать вклинение миндалин мозжечка в большое затылочное отверстие при субдуральной гематоме задней черепной ямки или височной доли в вырезку намета мозжечка при наличии большой односторонней конвекситальной субдуральной гематомы. Компьютерная томография является наиболее адекватным методом диагностики субдуральных гематом, их можно выявить также с помощью ультразвукового исследования. При трансиллюминации черепа субдуральная гематома в остром периоде контурируется темным пятном на фоне яркого свечения.
Диагноз субарахноидального кровоизлияния устанавливают на основании клинических проявлений, наличия крови и увеличения содержания белка в цереброспинальной жидкости. При трансиллюминации черепа в остром периоде ореол свечения отсутствует, он появляется после рассасывания крови в результате прогрессирования гидроцефалии. Для уточнения локализации патологического процесса проводят компьютерную томографию и ультразвуковое исследование. При компьютерной томографии головного мозга выявляют скопление крови в различных отделах субарахноидального пространства, а также исключают наличие других кровоизлияний (субдурального, внутрижелудочкового) или нетипичных источников кровотечения (опухоли, аномалии сосудов). Метод нейросонографии малоинформативен за исключением массивных кровоизлияний, достигающих сильвиевой борозды (тромб в сильвиевой борозде или ее расширение).
Диагноз интравентрикулярных и перивентрикулярных кровоизлияний устанавливают на основании анализа клинической картины, результатов ультразвукового исследования и компьютерной томографии. Полагают, что существует только 4 патогномоничных клинических симптома: снижение гематокрита без видимой причины, отсутствие прироста гематокрита на фоне инфузионной терапии, выбухание большого родничка, изменение двигательной активности ребенка. Ультразвуковое исследование головного мозга через большой родничок позволяет определить степень выраженности кровоизлияния и ее динамику. При интравентрикулярном кровоизлиянии обнаруживают эхоплотные тени в боковых желудочках — внутрижелудочковые тромбы. Иногда тромбы выявляют в I и IV желудочках. Ультразвуковое исследование дает возможность также проследить распространение кровоизлияния на вещество головного мозга, которое может наблюдаться до 21-го дня жизни ребенка. Разрешение тромба длится 2-3 нед., и на месте эхоплотного образования формируется тонкий эхогенный ободок (кисты).
Кровоизлияние в герминальный матрикс также приводит к деструктивным изменениям с последующим образованием кист, которые формируются чаще всего в перивентрикулярном белом веществе головного мозга — перивентрикулярная кистозная лейкомаляция. После острого периода ультразвуковая картина интравентрикулярного кровоизлияния проявляется вентрикуломегалией, достигающей максимума к 2-4 нед. жизни. Ультразвуковые исследования головного мозга рекомендуют проводить в 1-й и 4-й дни жизни ребенка (в эти сроки выявляют около 90% всех кровоизлияний). Компьютерную томографию с диагностической целью производят в тех случаях, когда имеется подозрение на одновременное наличие субдуральной гематомы или паренхиматозного кровоизлияния. При проникновении крови в субарахноидальное пространство ценную информацию о наличии кровоизлияния дает люмбальная пункция: в цереброспинальной жидкости обнаруживают примесь крови, увеличение содержания белка и эритроцитов (степень повышения концентрации белка, как правило, коррелирует с тяжестью кровоизлияния), давление повышено.
Диагноз кровоизлияния в мозжечок основывается на выявлении стволовых нарушений, признаков повышения внутричерепного давления, данных ультразвукового исследования и компьютерной томографии головного мозга.
Причины
Выделение крови может возникнуть на фоне заболевания половой системы или других органов, в частности, из-за патологий гипоталамо-гипофизарной системы, коры головного мозга, щитовидной железы, надпочечников, яичников.
Поэтому в первую очередь врач международной клиники Медика24 выясняет причину кровотечения, чтобы назначить максимально эффективное лечение, консервативное или хирургическое.
Причины ювенильных маточных кровотечений
В пубертатном возрасте аномальные маточные кровотечения бывают спровоцированы инфекционными заболеваниями, авитаминозом, психическими травмами, стрессами, высокими физическими нагрузками.
Причины репродуктивных маточных кровотечений
В репродуктивном возрасте маточные кровотечения обычно возникают по причине осложненных родов, абортов, стрессов, эмоциональных, психических перегрузок, эндокринных заболеваний, воспалительных заболеваний половой системы, приема гормональных контрацептивов.
Причины климактерических кровотечений
При наступлении менопаузы и в постменопаузе причинами маточных кровотечений обычно бывают инфекционные заболевания, а также нервные стрессы и психические травмы.
Экстрагенитальные причины
Аномальные выделения крови могут возникнуть из-за болезней, не связанных с половыми органами, такими как:
- инфекционные заболевания (грипп, брюшной тиф, корь, др.),
- сепсис,
- болезни крови (гемофилия, геморрагический васкулит),
- авитаминоз (дефицит витаминов С, К),
- цирроз печени,
- сердечно-сосудистые заболевания (атеросклероз, гипертония, др.),
- болезни щитовидной железы,
- заболевания гипофиза,
- пиелонефрит,
- заболевания надпочечников.
Генитальные причины
Часто аномальные маточные кровотечения возникают из-за патологий репродуктивной системы (половых органов). Это могут быть:
- внематочная беременность,
- предлежание или преждевременная отслойка плаценты при беременности, родах,
- разрыв матки,
- ущемление или нарушение прикрепления последа,
- снижение тонуса матки после родов,
- миома матки,
- эндометрит,
- хорионэпителиома (злокачественная опухоль),
- разрыв яичника, кисты яичника,
- опухоли яичников,
- травма матки,
- эрозия шейки матки,
- эндометриоз, аденомиоз,
- гиперплазия, полипы эндометрия,
- цервицит,
- эндоцервикоз,
- синдром поликистозных яичников,
- овуляторный синдром.
Разрыв матки
Патогенез. Разрыв матки — это акушерская катастрофа, которая часто приводит к смерти матери и плода. Большинство разрывов матки возникает во время родов. Более 90% разрывов матки ассоциированы с предшествующим кесаревым сечением или другими операциями на матке (консервативная миомэктомия и др.). В остальных 10% случаев разрыв матки происходит при отсутствии в анамнезе любых рубцов на матке.
В этих случаях разрыв матки может быть вынужденным, связанный с абдоминальной травмой (автокатастрофа, внешний и внутренний акушерский поворот плода) или родами и родоразрешением (высокие дозы окситоцина, избыточное давление на дно матки), или спонтанным, «гистопатичным» (при вросшей плаценте, многоплодной беременности, у многородящих женщин старшего возраста, при пузырном заносе, хориокарциноме).
При полном разрыве матки повреждаются все слои стенки матки, включая серозную оболочку; при неполном — целостность серозного слоя не нарушается.
Основными осложнениями для матери при разрыве матки является массивное кровотечение и гиповолемический шок. Разрыв матки среди причин материнской смертности составляет 1%, но она значительно увеличивается при запоздалом оказании акушерской помощи. Перинатальная смертность при этом осложнении может превышать 15% случаев.
Эпидемиология. Разрыв матки является редким осложнением и составляет 1:15 000 всех родов у пациенток, не имевших предыдущих операций на матке. Факторами риска этого осложнения являются состояния, которые сопровождаются повреждением или истончением стенок матки (рубцы на матке, перерастяжение матки, неадекватное применение высоких доз утеротоников в родах, врожденные аномалии развития матки и аномалии плацентации).
Факторы риска разрыва матки
- Предыдущая маточная хирургия
- Применение неадекватных доз окситоцина
- Многородящие женщины старшего возраста
- Значительное растяжение стенок матки
- Аномалии положения плода
- Крупный плод
- Внешний или внутренний акушерский поворот плода
- Травма
Клиника. Клинические симптомы разрыва матки очень вариабельны. Классическими симптомами являются внезапная острая боль в животе, вагинальное кровотечение (от небольшой до массивной), изменение контуров матки и удаления предлежащей части плода, прекращение родовой деятельности, острая гипоксия или смерть плода.
Лечение разрыва матки заключается в срочном родоразрешении путем лапаротомии. По возможности место разрыва матки зашивают и достигают полного гемостаза; в других случаях выполняют гистерэктомию. При сохранении матки и последующей беременности родоразрешение таких пациенток выполняют путем кесарева сечения в 36 нед гестации при подтверждении зрелости легких плода.
Сколько в граммах
Начнем с того, что за все время родов будущие мамы теряют примерно 200 мл крови (примерно 0,5% от веса тела). Много это или мало? Абсолютно нормально! Природа предусмотрела эти «расходы», и на состояние молодой мамы они никак не влияют. Дело в том, что все 9 месяцев беременности организм женщины готовится к будущим «тратам».
-
Во-первых, он увеличивает объем циркулирующей крови, чтобы гарантировать бесперебойное снабжение органов и тканей мамы и малыша необходимыми питательными веществами.
-
Во-вторых, по мере приближения родов организм повышает свертываемость крови, страхуя себя от больших «трат».
-
В-третьих, уже в момент рождения малыша наш организм «запускает» механизм, который останавливает кровотечение.
Прибавьте к этому разные методы контроля за кровопотерей, которые имеются в распоряжении акушеров, и вы поймете, что беспокоиться не о чем.